Calderón Cabrera, Ana María
Chimenea Toscano, Ángel
Martínez Maestre, M.ª Ángeles
DEFINICIÓN
El sangrado genital anormal se erige como una de las causas más frecuentes de consulta en los servicios de urgencias ginecológicas: en torno al 14% de las mujeres en grupos de edades comprendidas entre la menarquia y la menopausia. Esta situación presenta un amplio abanico de etiologías, con una severidad variable, pudiendo llegar a comprometer la vida de la paciente en casos extremos. Esta variedad de etiologías ha dado lugar a una terminología diversa y confusa, por lo que la FIGO en 2011 nos recomienda emplear el término “sangrado genital anormal” en sus diferentes variantes. En la paciente no gestante en el 80% de las ocasiones el sangrado es de origen no estructural, mientras que el 20% restante presenta organicidad (estructural).
DIAGNÓSTICO
| ANAMNESIS | EXPLORACIÓN FÍSICA | PRUEBAS COMPLEMENTARIAS |
| Patología más probable por edad | Toma de constantes: TA, FC, SatO2, temperatura. | Test de gestación / ßhCG: si amenorrea o posibilidad de gestación |
| Antecedentes familiares: patología oncoginecológica, endometriosis, miomas.
Antecedentes personales: iatrogenia (fármacos); enfermedades sistémicas (coagulopatías, hepato / nefropatías…) Antecedentes gineco-obstétricos: menarquia, FUR, FM, FO, método anticonceptivo, antecedente de enfermedades ginecológicas… |
Inspección: signos de anemia
Exploración adomino-pélvica Exploración ginecológica: – Exploración de genitales externos. Descartar lesiones vulvares. – Especuloscopia: cuantificar cantidad de sangrado y valorar origen del mismo. Valorar vagina y cérvix. – Tacto bimanual: valorar la presencia de dolor a la movilización uterina |
Ecografía ginecológica (transvaginal/transrectal/ abdominal): valorar morfología, tamaño y existencia de patología a nivel uterino (cérvix, endometrio, miometrio) y anejos. |
| Caracterización del sangrado: volumen [número de compresas o tampones empleados (abundante: 1 tampón cada 3 horas)] y duración. | Hemograma, estudio de coagulación y pruebas cruzadas (si procede). Especialmente importante estudio de coagulación en pacientes anticoaguladas. | |
| Sintomatología concomitante: dolor abdominal (localización, irradiación), fiebre (EPI), sintomatología neoplásica (astenia, pérdida de peso), sangrado extragenital (coagulopatía), cuadro sincopal. | Tacto rectal: si sospechamos origen digestivo, para valoración de patología oncológica o si queremos valorar afectación del tabique recto-vaginal en caso de endometriosis. |
FUR: fecha última regla; FM: fórmula menstrual; FO: fórmula obstétrica; EPI: enfermedad pélvica inflamatoria; ßhCG: hormona gonadotropina coriónica humana fracción beta; FC: frecuencia cardíaca; TA: tensión arterial; SatO2: saturación de oxígeno
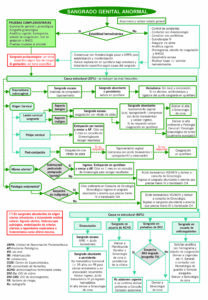
ALGORITMO
TRATAMIENTO DOMICILIARIO
| TRATAMIENTO MÉDICO DEL SANGRADO UTERINO ANORMAL | ||
| Tratamiento no hormonal | ||
| Antifibrinolíticos: Ácido tranexámico | 1 g / 6-8 horas, durante máximo 3-5 días | Precaución en paciente con antecedente de enfermedad tromboembólica o renal
Contraindicado en paciente con coagulación intravascular o hemorragia subaracnoidea |
| Antiinflamatorios no esteroideos (AINEs): Naproxeno | 500 mg / 8-12 horas, durante máximo 3-5 días | Precaución en pacientes con patología gastrointestinal y patología nefrourológica |
| Tratamiento combinado (ácido tranexámico + AINE) | Misma pauta | |
| Tratamiento hormonal | ||
| Anticonceptivo hormonal combinado (dosis de etinilestradiol 20-30 mcg) | 1 comprimido cada 8 horas 3 días; posteriormente 1 comprimido cada 12 horas 3 días; por último 1 comprimido cada 24 horas 3 días (o de forma indefinida si previamente era usuaria de ACHO) | Contraindicado en fumadoras mayores de 35 años, historia personal o riesgo de TVP/TEP, múltiples factores de riesgo cardiovascular, historia de cáncer de mama, hígado, cirrosis hepática o migraña con aura. |
ACHO: anticonceptivos combinados hormonales orales; TVP: trombosis venosa profunda; TEP: tromboembolismo pulmonar
CRITERIOS DE INGRESO HOSPITALARIO
| CRITERIOS DE INGRESO |
| – Inestabilidad hemodinámica
– Hemorragia incoercible, que no mejora tras administración de ácido tranexámico IV/IM en Urgencias y observación posterior o tras la aplicación de un taponamiento vaginal en Urgencias. – Anemia en rango tranfusional o con repercusión hemodinámica – Traumatismo vulvovaginal que requiera sutura en quirófano bajo anestesia – Lesión cervical/sangrado postconización que requiera taponamiento vaginal mantenido, coagulación o extirpación en quirófano – Mioma submucoso pediculado prolapsado “parido” que precise exéresis en quirófano – Patología endometrial que requiera legrado hemostático, exploración bajo anestesia u otras técnicas quirúrgicas. – Trastorno de la coagulación o sangrado abundante en usuaria de anticoagulantes con tiempos de coagulación alargados: consultar previamente con Hematología de guardia o derivar a Urgencias del Hospital General para valoración. |
CRITERIOS DE DERIVACIÓN A CONSULTAS
| CRITERIOS DE DERIVACIÓN A CONSULTAS |
| – Sangrado uterino anormal que precise seguimiento, continuar estudio o tratamiento hormonal: consulta de Ginecología de zona
– Sangrado en usuaria de ACHO: consulta de Ginecología de zona – Sangrado en portadora de DIU
– Útero miomatoso sintomático o sospecha de patología endometrial benigna: consulta de Ginecología de zona – Sospecha de patología cervical benigna: consulta de Ginecología de zona (para realizar citología o recoger resultado de citología realizada en Urgencias) – Sospecha de patología cervical maligna: consulta de Patología Cervical de forma preferente o consulta de Oncología Ginecológica en caso de que se sospeche tumor localmente avanzado – Sospecha de patología uterina/vulvar/vaginal maligna: consulta de Oncología Ginecológica de forma preferente – Patología genital con biopsia realizada en Urgencias: consulta de Ginecología de zona en 1 mes para recoger resultado de la misma |
ACHO: anticonceptivos combinados hormonales orales; DIU: dispositivo intrauterino
BIBLIOGRAFÍA
- Munro MG, Critchley HO, Broder MS, Fraser IS; FIGO Working Group on Menstrual Disorders. FIGO classification system (PALM-COEIN) for causes of abnormal uterine bleeding in nongravid women of reproductive age. Int J Gynaecol Obstet. 2011;113:3-13.
- Sweet M, Schmidt-Dalton T, Weiss P, Madsen K. Evaluation and Management of Abnormal Uterine Bleeding in Premenopausal Women. Am Fam Physician. 2012;85:35-43.
- Chelmow D, Isaacs C, Carroll A. Acute care and emergency gynecology. A case-based approach. Cambridge: Cambridge University Press, 2015. ISBN: 978-1- 107-67541-4
- Alousi A, Ferrajoli A, McCue D, Milbourne A, Nebgen D, Pérez C, Trowbridge G, Welch MA. Abnormal Uterine Bleeding. The University of Texas MD Anderson Cancer Centre. 2017