Torres Bermudo, Agustín
Miranda Flores, Rocío
Poyato Borrego, Manuel
| DEFINICIÓN | CLÍNICA | FACTORES DE RIESGO |
| La tuberculosis (TB) es una enfermedad infecciosa causada por especies del complejo mycobacterium tuberculosis.
El mecanismo de transmisión más habitual es a través de la vía aérea por gotas de pequeño tamaño expulsadas al toser o estornudar por enfermos con formas pulmonares bacilíferas.
Mycobacterium tuberculosis afecta predominantemente a nivel pulmonar. No obstante, muestra capacidad para la diseminación pudiendo llegar a afectar a diferentes aparatos y sistemas (TB miliar, TB pleural, TB ganglionar, TB ósea, TB meníngea o TB genitourinaria). |
Formas de presentación:
** Formas extrapulmonares (más raramente 25%): clínica de sepsis por diseminación hematógena (TBC miliar o pleural), signos meníngeos, síntomas urinarios, adenopatías o afectación dérmica… |
|
Pruebas complementarias TBC en el Servicio de Urgencias
ANAMNESIS Y EXPLORACIÓN FÍSICA
Anamnesis:
- Historia social del paciente.
- Contactos de riesgo.
- Factores de riesgo.
- Síntomas clínicos respiratorios sugestivos de tuberculosis (tos, expectoración en ocasiones hemoptoica, fiebre o febrícula, sudoración, astenia, pérdida de apetito…).
Exploración física:
Estabilidad hemodinámica: TA, sat02 y FC.
Auscultación cardiopulmonar (estertores localizados, roncus, asimetría ventilatoria…).
Signos meníngeos. Focalidad neurológica
Cadenas ganglionares.
Exploración genitourinaria.
PRUEBAS COMPLEMENTARIAS
Rx tórax AP y lateral: No existe patrón patognomónico. Si normal, podría descartar TB en más del 95% de los pacientes inmunocompetentes.
Sugestiva:
- Infiltrados en lóbulos superiores (segmentos apicales y posteriores ya sean uni o bilaterales).
- Infiltrados y opacidades parenquimatosas (con/sin cavitación) con clínica o factores de riesgo sugestivos
- Infiltrados con adenopatías hiliares y/o mediastínicas sobre todo en paciente VIH+.
- Derrame pleural: Unilateral en el 95%. No más de la mitad de un hemitórax. El 50% muestran afectación parenquimatosa.
- Patrón micronodular o miliar, predominio en lóbulos inferiores (más grave sobre todo en inmunosuprimidos por la diseminación hematógena).
- Distrés respiratorio agudo.
Analítica completa:
- Hemograma: Predominio linfocitico o caída de hemoglobina si hemoptisis.
- Coagulación: hemoptisis o sospecha de sepsis
- Bioquímica: hiponatremia, función renal o hiperglucemia (mal pronóstico).
- Gasometría venosa.
Estudio del esputo: El diagnóstico de certeza precisa estudio microbiológico.
- Baciloscopia urgente. Contactar con microbiología de guardia para realización de la tinción de Ziehl-Nielsen urgente de cara a detectar bacilos ácido alcohol resistentes (BAAR).
Dada la variabilidad existente respecto a la positividad (dependerá de la cantidad de bacilos/mL en la muestra), un resultado negativo único no descarta la enfermedad tuberculosa.
- Cultivo de esputo para micobacterias (Cultivo de Löwenstein). Identifica el tipo de micobacteria y permite realizar el antibiograma.
Derrame pleural de posible origen tuberculoso: Puede presentarse de forma aislada o concomitante a una TB pulmonar.
Extraer los estudios antes mencionados y proceder a la realización de toracocentesis diagnóstica.
Toracocentesis diagnóstica: (3 jeringas de líquido pleural) Anatomía patológica: Estudio citológico.
- Microbiología: Baciloscopia y Cultivo de Löwenstein.
- Bioquímica del líquido pleural. Líquido pleural tuberculoso: Criterios de exudado:
- Aspecto amarillo claro.
- pH < 7,4.
- LDH elevada.
- Proteínas > 3 g/dl.
- Glucosa normal o consumo mínimo
- Células entre 1000-6000/mm3 con predominio mononuclear (linfocitario). Si aguda: puede haber PMN.
- Determinación adenosin deaminasa ADA (no urgente), sobre todo por > 60 U/L posee una elevada especificidad útil cuando baciloscopias y biopsias negativos con alta sospecha clínica).
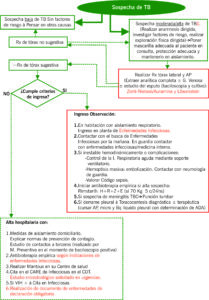
CRITERIOS DE INGRESO TB
- Duda en el diagnóstico o necesidad de realizar pruebas complementarias especiales.
- Enfermedad grave (insuficiencia respiratoria, inestabilidad hemodinámica, hemoptisis grave, Tb miliar o sospecha de TBC meníngea).
- Comorbilidad grave (cirrosis hepática, enfermedad renal/HD, trasplantados…).
- Enfermos con dudas de cumplimiento terapéutico y de medidas de aislamiento: indigentes, patología psiquiátrica, en casas de acogida, malas condiciones en domicilio, sin soporte familiar…
- Pacientes inmunocomprometidos: VIH, diabetes mal controlada, hepatopatía subsidiaria de sufrir complicación.
- Riesgo de toxicidad por fármacos antituberculosos o posibles interacciones con fármacos.
- Sospecha de TB resistente.
- TB en embarazadas.
MEDIDAS DE AISLAMIENTO TB
El aislamiento, tanto en el hospital como en el domicilio:
- Habitaciones de uso individual con luz natural, soleadas, con ventanas amplias y abiertas con frecuencia, y la puerta permanecerá́ cerrada. Control de entradas y salidas con mascarilla FFP2 y equipo de protección adecuado.
- Si el enfermo no va a ser ingresado debe indicársele claramente las medidas para evitar el contagio durante las 2 primeras semanas, sobre todo (taparse la boca al toser o estornudar, utilizar pañuelos desechables, ventilar bien las habitaciones de la vivienda). Suele ser útil la entrega de hojas informativas con explicaciones sencillas sobre la enfermedad y las formas de contagio.
- El caso debe notificarse a la delegación de Sanidad, de forma rápida, con la correspondiente declaración nominal.
- Estudio de contactos por el Servicio de Medicina preventiva en caso de baciloscopia positivo (se avisará desde el laboratorio).
ALGORITMO diagnóstico ante un paciente con sospecha de TB
TRATAMIENTO TBC
TRATAMEINTO AL INGRESO TB
NOTA: ** Tras alrededor de dos semanas de tratamiento el riesgo de contagio es mínimo.
- Estabilización hemodinámica en Observación.
- Soporte ventilatorio si Insuficiencia respiratoria aguda.
- Control y manejo de la hemoptisis: antibioterapia, codeína, perfusión de morfina… Si sangrado activo à Embolización árbol bronquial.
- Cursar ingreso en planta de enfermedades Infecciosas en habitación con aislamiento respiratorio si el paciente tiene criterios de ingreso y está estable hemodinámicamente.
- Si positividad baciloscopia o alta sospecha notificar a Medicina Preventiva (realización de documento EDO).
- Iniciar antibioterapia si alta sospecha o con resultados para BAAR positivo al menos con 3 fármacos en 1ª línea La antibioterapia no es urgente y no es necesaria realizarla en el servicio de urgencias (hay que valorar posibles efectos adversos de los fármacos antituberculosos, así como posibles interacciones medicamentosas). Iniciar pruebas de sensibilidad a fármacos en casos de sospecha de TBC resistente (alta sospecha si tratamiento antituberculoso previo, VIH…).
- Isoniacida (H).
- Rifampicina (R).
- Pirazinamida (P).
- Estreptomicina (S).
- Etambutol (E), aunque sólo es bacteriostático, se debe iniciar este cuarto fármaco sobre todo cuando haya sospecha de TB resistente.
** Cuando se plantee la posibilidad de TB resistente debe iniciarse tratamiento con I-R-P-E hasta disponer del antibiograma y estudio de sensibilidades.
TRATAMIENTO AL ALTA
1. Antibioterapia:
- El tratamiento base consistirá en una primera fase con al menos 3 fármacos bactericidas de primera línea, a la que seguirá una segunda fase con menos fármacos hasta completar 6 meses en los casos favorables (2 meses I-R-P seguidos de 4 meses con I-R). En caso de incluir E en vez de P será (2 meses con I-R-E seguidos de 7 meses de I-R). Los fármacos deben tomarse en una sola dosis al día con estómago vacío para favorecer la absorción. Están comercializadas varias formulaciones combinadas:
- Rifater ® contiene 50mg de I, 120mg de R y 300mg de P por comp.
- Rimstar ® contiene 75mg de I, 150mg de R, 400mg de P y 275mg de E por comp.
- Rimcure ® contiene 75mg de I, 150mg de R y 400mg de P.
2. Realizar Mantoux en su centro de salud en 24 horas.
3. Derivación a consultas externas: Cita en el CARE de Infecciosas
4. Medidas de aislamiento domiciliario
BIBLIOGRAFIA
- Bernal Morell E, Muñoz Pérez A, Cano Sánchez A. Tuberculosis. En: piñero Salmerón P, coordinador. Manual de Urgencias neumológicas. 1ª edición. Madrid: SANED; 2013. pp. 225/238.
- Caminero JA, Cayla JA, García García JM et al. Diagnóstico y tratamiento de la tuberculosis con resistencia a fármacos. Normativa SEPAR. Barcelona: Respira-fundación española del pulmón-SEPAR; 2017.
- Cuadra García-Tenorio F, Julián Jiménez A. Tuberculosis pulmonar. En: González del Castillo J, Julián Jiménez A., Candel González FJ, coordinadores. Manejo de infecciones en urgencias. 2ª edición. Madrid: Edicomplet-Grupo SANED; 2012. pp. 341-346.
- Lizcano Lizcano AM, Cuadra García-Tenorio F, Julián Jiménez A. Tuberculosis pulmonar. En: Julián Jiménez A, coordinador. Manual de protocolos y actuación en Urgencias. 4ª edición. Madrid: Edicomplet- Grupo SANED; 2014. pp. 760-766.
- González-Martín J, García-García JM, Anibarro L, Vidal R, Esteban J, Blanquer R, et al. Documento de consenso sobre diagnóstico, tratamiento y prevención de la tuberculosis. Enferm. Infecc. Microbiol. Clín. 2010; 28 (5); 297. e1-297. e20. Disponible en: http://www.elsevier.es/eimc.
- Pozniak A. Clinical manifestacions and evaluation of pulmonary tuberculosis. http://www.UpToDate.com