Reinoso Arija, Rocio
León Lloreda, Antonio
Tallón Aguilar, Rodrigo
INTRODUCCIÓN
La enfermedad pulmonar obstructiva crónica es enfermedad frecuente, prevenible, tratable se caracteriza por síntomas respiratorios y limitación persistente al flujo que se deben a anomalías de las vías respiratorias o alveolares causadas generalmente por exposición importante de partículas o gases nocivos.
La agudización en la EPOC se define como empeoramiento agudo y mantenido los síntomas respiratorios, puede estar desencadenado por múltiples causas, pero se caracteriza por aumento de la inflamación de las vías respiratorias, aumento en la producción de moco y en el atrapamiento aéreo lo que condiciona finalmente el aumento de la disnea, inestabilidad clínica y requerimiento de medicación adicional.
La guía GesEPOC de 2021 establece 4 grupos de gravedad según la estratificación del riesgo basal, el grado de disnea medida por la mMRC, el nivel de consciencia, la frecuencia respiratoria y el intercambio de gases.
| SITUACIÓN BASAL | VALORACIÓN DEL EPISODIO AGUDO | ||||
| Estratificación de riesgo basal | Disnea (mMRC) | Alteración nivel de conciencia | Frecuencia respiratoria | Intercambio de gases | |
| Bajo riesgo | <= 2 | Ausente | <24 | Sat O2 >= 95 % | LEVE |
| Alto riesgo | 24 – 30 | Sat O2 90-94 % | MODERADO | ||
| Cualquier estratificación de riesgo | >= 3 | Somnolencia | >= 30 | PaO2< 60 mmHg
o Sat O2 < 90% |
GRAVE |
| Estupor/coma | pH < 7,30
PaCO2>= 60 mmHg |
MUY GRAVE | |||
Durante el curso natural de la EPOC, es frecuente encontrar pacientes cuyas agudizaciones se acumulan en racimos. Cuando estemos ante cuadro repetidos y frecuentes de agudizaciones tendremos que distinguir entre:
- Fracaso terapéutico: empeoramiento de los síntomas durante la propia agudización y que requiere un cambio de estrategia terapéutica.
- Recaída: nuevo empeoramiento de los síntomas tras la finalización del tratamiento y antes de que transcurran 4 semanas del anterior episodio.
- Recurrencia: cuando los síntomas reaparecen en un plazo inferior a un año de la agudización previa.
El principal objetivo del tratamiento de las agudizaciones será minimizar las repercusiones en la calidad de vida de los pacientes y prevenir nuevos episodios.
DIAGNÓSTICO:
Historia clínica:
- Diagnóstico espirométrico de EPOC o sospecha clínica sin confirmación espirométrica. La espirometría debe de tener datos de obstrucción (Índice Tiffenau < 70%).
- Síntomas: Criterios de Anthonisen:
- Aumento disnea (Valor el aumento de disnea comparado con su situación basal según mMRC).
- Cambios en el color del esputo.
- Aumento en el volumen del esputo.
- Valorar si estamos ante:
- Agudización: Síntomas sin haber recibido tratamiento para otra agudización en las últimas 4 semanas.
- Recurrencia: Reaparición de los síntomas en general..
- Fracaso terapéutico: se define como un empeoramiento de síntomas que durante la propia agudización.
- Recaída: cuando se produce una nueva agudización al término del tratamiento o las semanas posteriores.
- Descartar otros descendentes de la disnea en los pacientes con EPOC, comorbilidades asociadas que podrían ser las responsables del aumento de la disnea que requieren un manejo distinto como insuficiencia cardiaca descompensada y las agudizaciones pueden ir solapadas y requerir tratamiento “mixto”:
- Causas respiratorias: Neumonía, neumotórax, TEP, Derrame pleural o traumatismo torácico.
- Causas cardíacas: Insuficiencia cardíaca, arritmias, cardiopatía isquémica aguda.
- Otras causas: Obstrucción de vía aérea superior.
Examen físico:
- Nivel de consciencia (Recordar que si bajo nivel de conciencia debemos de valor o descartar patología neurológica según historia clínica y demás síntomas asociados)
- Constantes: Presión arterial, frecuencia respiratoria y cardíaca, temperatura corporal
- Pulsioximetria.
- Cianosis.
- Utilización de la musculatura accesoria.
- Edemas.
Pruebas complementarias
- Pulsioximetria.
- Electrocardiograma.
- Radiografía de tórax PA y lateral.
Si agudización moderada, grave o muy grave:
- Analítica completa: Bioquímica, hemograma coagulación, ProBNP, troponina y PCR como reactante de fase aguda principal para valorar inicio de antibioterapia.
- Valorar según la clínica del paciente para establecer diagnósticos diferenciales radiología simple (PA y Lat), Angio TAC, TAC c/c, etc…
- Cultivo de esputo, hemocultivo si fiebre y PCR de virus respiratorios.
- Gasometría arterial.
- Ecografía torácica (mediante protoclo BLUE): para el diagnóstico rápido y diferencial entre las principales patologías posibles causantes de la reagudización.
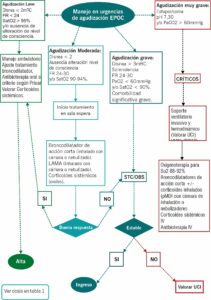
TRATAMIENTO DE LA AGUDIZACIÓN
TRATAMIENTO FARMACOLÓGICO
- Broncodilatadores: broncodilatadores de acción corta son de elección para el tratamiento de la agudización, añadiéndolo a su tratamiento basal. Se deberán emplear fármacos de acción rápida como los Beta 2-agonistas(salbutamol), y se puede añadir un anticolinérgico de acción corta (ipratropio).
Habitualmente se administran mediante cartuchos presurizados con cámara de inhalación, la alternativa es utilizar terapia nebulizada. No se ha demostrado que los corticoides inhalados mejoren la función pulmonar y el cuadro de agudización. - Corticoides sistémicos orales o intravenosos: mejoran función pulmonar, oxigenación y disminuyen el tiempo de recuperación. La eficacia de estos fármacos es mayor en pacientes con recuento de eosinófilos ≥ 300 células/mm3.
La dosis recomendada es de 0,5 mg/kg/día de prednisona o equivalente durante un máximo de cinco días en la agudización moderada y un máximo de 14 días en los casos graves o muy graves. No es necesario el descenso progresivo. - Antibióticos: generalmente se recomiendan en aquellos pacientes que cumplan los tres síntomas cardinales de Anthonisen (aumento de disnea, aumento de expectoración y purulencia del esputo) o que presenten dos siendo uno la purulencia del esputo.
También se recomienda antibioterapia en caso de precisar soporte ventilatorio, presentar neumonía de la comunidad, aislamientos previos y elevación de RFA (PCR fundamentalmente a partir de > 20mg/dL).
TRATAMIENTO NO FARMACOLÓGICO
- Oxigenoterapia: En los casos de desaturación, trabajo respiratorio e hipoxemia. Es importante destacar:
- Constatar situación basal del paciente ya que algunos tienen insuficiencia respiratoria crónica y mantienen niveles bajos de saturación o de pO2 de forma basal.
- El aporte de oxígeno debe de ser el mínimo necesario para llegar SO2 88-92% o Pa02>60 mmHg, si es necesario colocar soporte de oxígeno con flujo alto con mascarilla Ventimask (24-28%) o TNAF habrá que revalorar con frecuencia para desescalar en caso de ser posible y evitar la hipercapnia por la posibilidad de supresión del centro respiratorio de estos pacientes y condicionar una PCR.
- La TNAF ha demostrado beneficio mejorando la ventilación y disminuyendo la hipercapnia en pacientes con SatO2 bajas.
- Soporte ventilatorio:
- La ventilación mecánica no invasiva está indicada en pacientes con insuficiencia respiratoria aguda que no mejora con las medidas iniciales o que presenten acidosis respiratoria.
Ha demostrado disminuir la mortalidad, la estancia hospitalaria y en UCI, la necesitad de intubación y las complicaciones del tratamiento. Debe de usarse en modo BiPAP preferiblemente en modo presión y con asistencia controlada para programar una frecuencia respiratoria de rescate, reevaluando con gasometrías venosas o arteriales de forma frecuente para titular la acidosis e hipercapnia del paciente. - La ventilación mecánica invasiva debe considerarse en los casos de parada respiratoria, intolerancia o fracaso de la VNI, inestabilidad hemodinámica.
- La ventilación mecánica no invasiva está indicada en pacientes con insuficiencia respiratoria aguda que no mejora con las medidas iniciales o que presenten acidosis respiratoria.
| TRATAMIENTO FARMACOLÓGICO DURANTE LA AGUDIZACIÓN | |
| B2 adrenérgicos acción corta
|
Salbutamol 400-600 μg (4-6 inhalaciones cada 4-6 h con cámara) o nebulizados 2,5-5mg cada 4-6h. |
| Anticolinérgicos acción corta | Ipratropio 120 μg (4-6 inhalaciones cada 4-6 h con cámara) o nebulizados 0,5-1mg cada 4-6 h. |
| Corticoides sistémicos | Orales: prednisona 5mg/kg/día (máximo 40mg al día). Si agudizaciones moderadas 5 días y si agudizaciones graves 14 días.
Intravenosos: metilprednisolona 0,5mg/kg cada 24h durante 5 días en agudizaciones moderadas y 14 días en agudizaciones graves. Existe mayor beneficio si el paciente presenta eosinofilia > 300 células en esputo. |
CRITERIOS DE INGRESO Y ALTA:
La decisión del ingreso y alta se debe de individualizar en cada paciente tomando en cuenta: situación clínica a la llegada a urgencias, la carga de comorbilidades y la gravedad de estas, situación basa del paciente, el historial de agudizaciones de las ultimas agudizaciones.
Agudizaciones leves: Alta con manejo ambulatorio. Seguimiento con su médico de atención primaria. Sin diagnostico espirométrico de EPOC este deberá derivar a neumología de zona.
Agudizaciones moderadas, a valorar:
- Alta: Buena respuesta con el tratamiento pautado en urgencias sin criterios de gravedad
- Ingreso: No respuesta o empeoramiento (síntomas y signos de gravedad taquicardia y taquipnea mantenidas, dolor torácico, desaturación no conocida con necesidad de aporte alto de oxigenoterapia, somnolencia, insuficiencia respiratoria aguda, VMNI) a pesar de las medidas de soporte y tratamiento iniciales. Mal soporte familiar.
Agudizaciones graves:
- Alta: Si tras un periodo de observación, ajuste de medicación presenta mejoría de los síntomas y estabilidad.
- Ingreso: Poca respuesta o empeoramiento a las medidas de soporte y tratamiento iniciales. Mal soporte familiar.
Muy graves ingreso hospitalario. Estabilizar en Unidad de Críticos mediante soporte ventilatorio, tratamiento farmacológico y reevaluando. Valorar interconsulta a UCI si inestabilidad o en planta si se estabiliza.
Criterios de derivación:
Exacerbación en paciente con EPOC moderada-grave sin criterios de ingreso: Prescribir tratamiento y citar en consulta “Urgencias-Tarde”.
Revisar si el paciente está citado previamente en las consultas (derivado por su MAP o cita de revisión habitual).
Bibliografía:
- Soler-Cataluña JJ, Piñera P, Trigueros JA, Calle M, Casanova C, Cosío BG, et al. Actualización 2021 de la guía española de la EPOC (GesEPOC). Diagnóstico y tratamiento del síndrome de agudización de la EPOC. Arch Bronconeumol. 2022 Feb;58(2):159–70.
- Global Initiative for Chronic Obstructive Lung Disease Global strategy for the diagnosis, management, and prevention of chronic obstructive pulmonary disease. GOLD 2023 report.