Muñoz Delgado, Laura
Gómez-Caminero Gómez, Ana E.
Medina Rodríguez, Manuel
Son trastornos neurológicos que se caracterizan por un exceso de movimiento (movimientos anormales involuntarios, hipercinesia o discinesias) o por defecto de movimiento (bradicinesia, hipocinesia o rigidez). La mayoría son patologías subagudas o crónicas, pero también se pueden presentar de forma aguda debido a distintas etiologías.
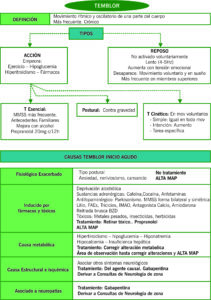
1 TEMBLOR – DEFINICIÓN
Movimiento rítmico y oscilatorio de una parte del cuerpo. Es el trastorno del movimiento más frecuente, siendo la mayoría de sus causas de carácter crónico.
TIPOS
a. TEMBLOR DE REPOSO
Temblor en una parte del cuerpo que no es activado voluntariamente. Es lento (4-5Hz). Aumenta con la tensión emocional. Desaparece con el movimiento voluntario y el sueño. Localización más frecuente es parte distal de miembros superiores.
- Es el típico de la enfermedad de Parkinson
b. TEMBLOR DE ACCIÓN
Aparece cuando se mantiene voluntariamente una postura contra gravedad → Temblor postural
- Es el característico del temblor fisiológico: puede empeorar con el ejercicio, fatiga, hipoglucemia, hipertiroidismo, ciertos fármacos y emociones.
- Es el característico del temblor esencial los miembros superiores se afectan más frecuentemente, aunque el temblor puede localizarse en cara, MMII, tronco, voz, músculos mandibulares y faciales. Suele haber antecedentes familiares. Característicamente mejora con alcohol. Tto. Propanolol 20mg, iniciar 0-0-20mg, y dosis de mantenimiento suele ser 20-0-20mg.
Temblor cinético → Ausente en reposo, y aparece durante cualquier movimiento voluntario
- Es igual durante todo el movimiento à Temblor cinético simple
- Cuando hay un aumento in crescendo en el temblor a medida que la parte del cuerpo afectada se aproxima al target visual à Temblor de intención (+Es el típico de lesiones cerebelosas)
- Cuando ocurre en una tarea específica como escribir à Temblor cinético tarea-específica
CAUSAS DE TEMBLOR DE INICIO AGUDO
TEMBLOR FISIOLÓGICO EXACERBADO
Temblor tipo postural en situaciones de ansiedad, nerviosismo o cansancio.
No necesita tratamiento.
TEMBLOR INDUCIDO POR FÁRMACOS Y TÓXICOS
- Deprivación alcohólica
- Sustancias con acción adrenérgica: cafeína, cocaína, anfetaminas, beta-adrenérgicos
- Fármacos con acción anti-dopaminérgica (neurolépticos, antieméticos): provocan parkinsonismo, que asocia temblor de reposo. Suele afectar a miembros superiores de forma bilateral y bastante simétrica.
- Litio, fármacos antiepilépticos (ácido valproico), antidepresivos tricíclicos, IMAO, inhibidores de la calcineurina, antagonistas del calcio, amiodarona, entre otros.
- Retirada brusca de benzodiacepinas
- Tóxicos: metales pesados (mercurio, manganeso, plomo, bismuto), insecticidas y herbicidas y disolventes.
Tratamiento: retirar fármaco causal. Si no es posible, podría utilizarse propanolol.
TEMBLOR DE CAUSA METABÓLICA
Hipertiroidismo, hipoglucemia, hiponatremia, hipocalcemia e insuficiencia hepática causan aumento del temblor fisiológico, y pueden asociar mioclonías.
TEMBLOR DE CAUSA ESTRUCTURAL E ISQUÉMICA
Suele asociar otros síntomas y signos neurológicos.
TEMBLOR ASOCIADO A NEUROPATÍAS
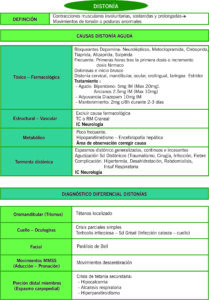
2 DISTONÍA – DEFINICIÓN
Contracciones musculares involuntaria, sostenida y prolongadas que dan lugar a movimientos de torsión (movimientos distónicos) o posturas anormales (posturas distónica).
CAUSAS DE DISTONÍA AGUDA EN URGENCIAS
ORIGEN TÓXICO-FARMACOLÓGICO
Frecuente. Más frecuente en pacientes jóvenes y suelen aparecer en las primeras horas o días después de la primera dosis o tras incremento en la dosis del fármaco. Son dolorosas, de inicio súbito y afecta frecuentemente a musculatura de cabeza y cuello: distonía cervical (tortícolis o retrocolis), distonía mandibular (desviación lateral o trismus). También en región ocular (blefaroespasmo, crisis oculogiras), región orolingual (protusión lingual), e incluso puede afectar a musculatura laríngea (distonía laríngea) y dar lugar a un cuadro agudo de disnea con estridor (es una urgencia y precisa tratamiento inmediato endovenoso).
- Fármacos bloqueantes de la dopamina: neurolépticos y tratamiento antivertiginoso (metoclopramida, cleboprida, alizaprida, sulpirida, tiaprida)
Tratamiento: Retirada de fármaco causal. Si la distonía es dolorosa o duradera debe tratarse farmacológicamente: biperideno (akineton) 5 mg intramuscular, puede repetirse cada hora, hasta una dosis máxima de 20mg. En ancianos la dosis inicial recomendada es 2.5mg y máxima de 10mg. También puede administrarse 10mg de diazepam im.
La distonía puede reaparecer a las pocas horas, por lo que se recomienda continuar el tratamiento con biperideno oral en domicilio (2mg cada 8 horas) durante dos días más
ORIGEN ESTRUCTURAL O VASCULAR
*Si se ha excluido la etiología farmacológica: está indicada la realización de TC o RM craneal en cualquier paciente con distonía aguda.
ORIGEN METABÓLICO
Poco frecuente. En contexto de hipoparatiroidismo y raramente en encefalopatía hepática
TORMENTA DISTÓNICA
Caracterizada por espasmos distónicos generalizados, continuos e incesantes. Aparece en pacientes con síndromes distónicos como agudización de su enfermedad (precipitada por traumatismos, cirugías, infecciones, fiebre o cambios en medicación). Complicación potencialmente grave porque estos pacientes pueden presentar hipertermia, deshidratación, rabdomiólisis e incluso insuficiencia respiratoria.
| DIAGNÓSTICO DIFERENCIAL DE DISTONÍA | |
| Distonía oromandibular (trismus) | Tetanos localizado |
| Distonía de cuello, oculogiras | Crisis epilépticas parciales simples
Torticolis infeccioso o Sd de Grisel (infección cabeza y cuello) |
| Distonía con afectación facial | Parálisis de Bell |
| Distonía de movimiento de MMSS en aducción y pronación | Movimientos de descerebración |
| Distonía de porción distal de miembros (Espasmo carpopedial) | Crisis de tetania, secundaria a:
Hiperparatiroidismo |
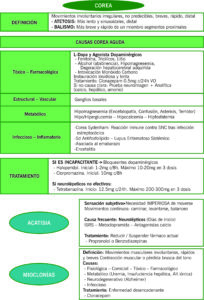
3 COREA
Movimientos involuntarios irregulares, no predecibles, de duración breve, generalmente rápidos y de localización distal
Si la corea, se instaura de un modo agudo o subagudo en paciente sin un trastorno del movimiento previamente diagnosticado (como enf. de Huntington o enf. de parkinson), deberemos buscar una de las causas de la tabla a continuación.
ATETOSIS
Movimientos más lentos y sinusoidales, también de predominio distal
BALISMO
Movimiento más breve y rápido de todo un miembro, que afecta a segmentos más proximales.
CAUSAS DE COREA AGUDA
ORIGEN TÓXICO-FARMACOLÓGICO
- Los neurolépticos causan más frecuentemente discinesias tardías, donde el corea se instaura de manera insidiosa y lenta. Pero en algunas ocasiones pueden inducir movimientos coreicos o atetósicos de manera aguda. → tratamiento de corea inducido por neurolépticos consisten en administración de clonazepam (0.5mg al día vía oral)
- L-dopa y agonistas dopaminérgicos
- Destacar fenitoína, antidepresivos tricíclicos, litio, entre otros.
- Alcohol, por abstinencia, hipomagnesemia, degeneración hepatocerebral adquirida, entre otros.
- Intoxicación por monóxido de carbono
El tratamiento inicial consiste en retirada del agente causal.
*Si no existe una causa farmacológica o tóxica evidente de una corea de inicio agudo, se debe solicitar prueba de neuroimagen y analítica con iones, creatinina, calcio, perfil hepático y amonio arterial.
ORIGEN METABÓLICO
Hipomagnesemia (en contexto de encefalopatía con delirio, confusión, asterixis, temblor…). También hipo e hiperglucemia, hipocalcemia, hipofosfatemia.
ORIGEN ESTRUCTURAL O VASCULAR
De ganglios basales principalmente
ORIGEN INFECCIOSO O INFLAMATORIO
- Corea de Sydenham, consecuencia de reacción autoinmune contra el SNC tras infección estreptocócica. Poco frecuente. Suele acompañarse de ansiedad, irritabilidad, clínica psicótica, tics y síntomas obsesivo-compulsivos, y suele ser autolimitado.
- Síndrome antifosfolípido primario o lupus eritematoso sistémico, suele ser autolimtiado
- Corea asociada al embarazo, suele iniciarse en el primer trimestre del embarazo, y ceder al final sin secuelas.
- Diversas encefalitis, tanto agudas como subagudas, pueden presentar corea en contexto de cuadros más complejos.
Tratamiento sintomático: si corea es incapacitante, el tratamiento sintomático se realiza con bloqueantes dopaminérgicos (excepto las discinesias de enf de parkinson y las inducidas por neurolépticos). → haloperidol (dosis inicial de 1-2mg/ 8 horas) con ascenso de dosis hasta 10-20mg/d en tres tomas. O bien clorpromazina también es fármaco útil (dosis inicial 10mg / cada 8 horas)
En caso q neurolépticos no sean efectivos, estaría indicada la utilización de tetrabenazina (inicio 12.5mg/ 24h, hasta 200-300 mg/día repartidas en 3 dosis).
4 ACATISIA AGUDA
Sensación subjetiva, que expresan como inquietud por una imperiosa necesidad de moverse. Paciente realiza continuamente movimientos como mover las piernas, levantarse, caminar o balancearse, para aliviar la inquietud. Puede confundirse con trastornos como ansiedad, agitación, síndrome de piernas inquietas, manierismos y corea.
Causa más frecuente es tratamiento con neurolépticos, que aparece días o después de iniciar su tratamiento, aunque también aparece después de tratamiento con ISRS; metoclopramida y antagonistas del calcio.
Tratamiento: reducir o si es posible suspender el fármaco causal. Se puede iniciar tratamiento con propanolol o benzodiazepinas.
5 MIOCLONÍAS
Movimientos musculares involuntarios, rápidos y breves. Se producen por contracción muscular (mioclonías positivas) o por pérdida brusca del tono (mioclonías negativas o asterixis).
CAUSAS más frecuentes
- Fisiológicas (sin significado patológico)
- Origen comicial: epilepsia focal mioclónica o estatus mioclónico
- Origen tóxico-farmacológico
- Origen metabólico (uremia, insuficiencia hepática, hipoproteinemia, hipernatremia, hipopotasemia…)
- Origen neurodegenerativo: enfermedad de Alzheimer
- Origen infeccioso
Manejo se basa en el tratamiento de la enfermedad desencadenante, si precisa tratamiento sintomático de las mioclonías, pueden utilizarse fármacos antiepilépticos, como clonacepam.
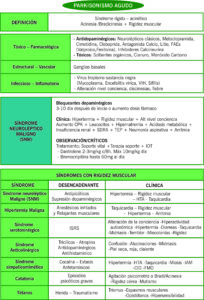
6 PARKINSONISMO AGUDO
Síndrome rígido-acinético. Acinesia / bradicinesia + rigidez muscular, y comparado con enfermedad de parkinson, suele ser más simétrico y con menor temblor de reposo.
ORIGEN TÓXICO-FARMACOLÓGICO
- Fármacos anti-dopaminérgicos: neurolépticos clásicos, metoclopramida, cimetidina, cleboprida, antagonistas del calcio, litio, anti-epilépticos (ácido valproico, fenitoína), inhibidores de la calcineurina
- Tóxicos: solventes orgánicos, cianuro, monóxico de carbono
ORIGEN INFECCIOSO
Virus que tienen tropismo por la sustancia negra (como mycoplasma, encefalitis víricas, VIH, sífilis, entre otros). Se acompaña de otros síntomas como alteración del nivel de conciencia, discinesias, fiebre.
ORIGEN ESTRUCTURAL O VASCULAR
Tumores o ictus en ganglios basales.
7 RIGIDEZ MUSCULAR
Forma de presentación del síndrome neuroléptico maligno, síndrome serotoninérgico, hipertermia maligna, síndrome de persona rígida, catatonia letal, entre otros.
SINDROME NEUROLÉPTICO MALIGNO
Reacción idiosincrásica, infrecuente pero grave (mortalidad del 10%).
Causa: principalmente en contexto de tratamiento con bloqueantes dopaminérgicos (principalmente con butiroferonas como haloperidol y fenotiazinas como clorpromazina), así como también puede desencadenarse por retirada brusca de medicación dopaminérgica (L-dopa, agonistas dopaminérgicos). También puede aparecer con cualquier fármaco que bloquee el receptor dopaminérgico D2, metoclopramida, sulpirida, antiepilépticos (fenitoína, carbamazepina), litio, benzodiazepinas y antidepresivos tricíclicos.
Clínica: Hipertermia + Intensa rigidez muscular con adopción de posturas distónicas + Alteración del nivel de conciencia + Disfunción autonómica (taquicardia, labilidad de la tensión arterial, sudoración profusa, incontinencia urinaria). Suele aparecer entre el 3r y 10 día después de iniciar o incrementar la dosis del tratamiento causal y se instaura en horas.
Analítica, característicamente existe un aumento de la CPK (ausente en un 5%) (parámetro que mejor refleja gravedad). También leucocitosis, hipernatremia, acidosis metabólica y aumento de las enzimas hepáticas Puede complicarse con rabdomiólisis, hipotensión arterial, insuficiencia renal (prerenal y renal por NTA por depósito de mioglobina), SDRA, TEP, neumonía por aspiración, arritmias.
TRATAMIENTO
- Retirar inmediata de neurolépticos o reinstauración de medicación dopaminérgica ante los más mínimos síntomas
- Terapia de soporte: rehidratación, medidas físicas contra hipertermia, intubación e incluso ventilación asistida.
- Dantroleno (dantroleno ampollas IV de 20mg o cápsulas de 25mg).
- Empezar con 2-3mg/kg cada 8 horas hasta un máximo de 10mg/kg/día hasta que controlen los síntomas, dejando entonces una dosis de mantenimiento oral de 4mg/kg/día durante unos tres días
- De forma adicional, emplear bromocriptina por vía oral o SNG a dosis de 2.5mg/85h, incrementando cada 24 horas en 2.5mg/8h hasta q haya respuesta o hasta q se alcance el top de 60mg/día
- Pauta habitual es iniciar ambos fármacos a la vez y cuando empiezan a resolverse síntomas, retirar el dantroleno dejando la bromocriptina.
- Si es inevitable reintroducir el neuroléptico, se aconseja iniciar un fármaco distinto al agente causal y esperar dos semanas para casos provocados por tratamiento neuroléptico oral (donde se mantiene tratamiento de SNM 10 días) y seis semanas para los parenterales (donde se mantiene tto 2-3 semanas).
| SÍNDROME | DESENCADENANTES | CLÍNICA |
| Síndrome neuroléptico maligno (SNM) | Antipsicóticos
Supresión de dopaminérgicos |
Hipertermia + Rigidez muscular, HTA, taquicardia, pupilas normales. |
| Hipertermia maligna | Anestésicos inhalados (halotano, metoxifluorano) y relajantes musculares (Succinilcolina). | Taquicardia, rigidez muscular, hipertermia, arritmias, pupilas normales. |
| Síndrome serotoninérgico | ISRS o fármacos con acción serotoninérgica | Alteración de la conciencia, hiperactividad autonómica (hipertermia, alteraciones gastrointestinales (diarrea), taquicardia, MIDRIASIS), temblor, mioclonías, rigidez |
| Síndrome anticolinérgico | Antidepresivos tricíclicos, Antidopaminérgicos, Antihistamínicos, atropina | Confusión, alucinaciones, MIDRIASIS, piel seca-roja-caliente |
| Síndrome simpaticomimético | Cocaína, éxtasis, anfetamínicos | Hipertermia, hipertensión, taquicardia, MIOSIS, IAM, CID, FMO… |
| Catatonía | En contexto de episodios psicóticos o afectivos graves o múltiples etiologías orgánicas | Agitación psicomotriz o bradi/acinesia, rigidez cérea, mutismo. Rara la hipertermia. |
| Tétanos | Herida, traumatismo | Trismo, espasmos musculares, opistótonos, hipersensibilidad a estímulos |
| Meningoencefalitis | Infección | Signos meníngeos, déficits neurológicos focales, fiebre |
| Golpe de calor | Ejercicio o exposición a ambiente caluroso o seco | Hipertermia, deshidratación, FRA, FMO, |