Mendoza Zambrano, Elva
Marín Romero, Samira
Domínguez Petit, Antonio
El cáncer de pulmón (CP) es la tercera neoplasia más frecuente pero el que ocasiona mayor mortalidad en el mundo. En hombres se ha posicionado como la neoplasia más frecuente y es la tercera en frecuencia en mujeres (tras el de mama y el colorrectal) según la International Agency for Research on Cancer en 2020. La tasa de incidencia en 2020 del cáncer de pulmón en Espanta es de 23.5 casos nuevos por 100.000 habitantes, siendo esta tasa menor en mujeres (12.3 respecto a 26.6 en hombres) debido, probablemente, a la tardía incorporación de la mujer al hábito tabáquico. En el hombre, la incidencia y mortalidad por CP ha dejado de aumentar como resultado de la disminución del hábito tabáquico en las últimas décadas.
El factor de riesgo más importante para el desarrollo de CP es el humo del tabaco, tanto en fumadores activos como pasivos. Los fumadores tienen un riesgo 20 veces mayor que los no fumadores de padecer CP. El abandono del tabaco produce una disminución gradual del riesgo de padecer CP. No obstante, incluso tras 40 años de abstinencia tabáquica, el riesgo es mayor que el de la población no fumadora, de forma, que muchos casos de CP ocurren en ex fumadores.
Otros factores etiológicos que, en menor medida, también están implicados en su desarrollo y han de tenerse en cuenta (exposición a sustancias radioactivas, inhalación de tóxicos como el radón, asbesto, sílice, patología respiratoria previa como EPOC o fibrosis pulmonar, inmunosupresión o determinadas infecciones como la tuberculosis pueden predisponer a la aparición de carcinoma broncogénico).
Diagnóstico
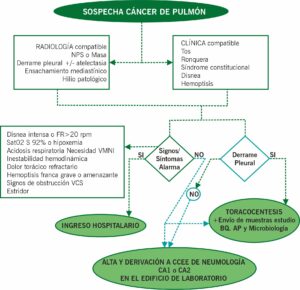
Aunque el diagnóstico del cáncer de pulmón requiere un manejo multidisciplinar en el que intervengan neumólogos, oncólogos, radiólogos y anatomopatólogos es de vital importancia la formación de médicos de urgencias y médicos de atención primaria como primer eslabón del proceso diagnóstico, pues ante una alta sospecha de proceso neoplásico torácico debe iniciarse un protocolo de actuación y derivación de forma precoz a áreas especializadas.
Orientando el diagnóstico al Servicio de Urgencias, las pautas para una correcta filiación serían las siguientes:
- Historia Clínica completa por Anamnesis:
-
- Antecedentes familiares de cáncer y patología respiratoria de interés.
- Antecedentes personales: Tabaquismo e historia laboral (materiales cancerígenos). Habtitos Tóxicos: Cálculo del índice paquete-año (IPA): (número de cigarrillos que fuma al día multiplicado por el número de años que lleva fumando y divido por 20): IPA= (nºcigarrillos x años)/20.
- Síntomas o signos clínicos:
-
- Hemoptisis.
- Síntomas o signos sin otra explicación o persistentes durante más de 3 semanas,o menos tiempo si se trata de pacientes con factores de riesgo (sobre todo fumadores o exfumadores, EPOC relacionado con tabaquismo, exposición previa al amianto, y antecedentes de cáncer de cabeza y cuello): tos, pérdida de peso, disnea, dolor torácico o de hombro, disfonía, linfadenopatía cervical o supraclavicular, hallazgos sugestivos de metásasis ( cerebral, osea, hepática,…)
- Cambios inexplicables en los síntomas basales de pacientes con problemas respiratorios crónicos previos, como enfermedad pulmonar obstructiva crónica (EPOC).
- Exploración física: correcta inspección, descartando la presencia de síndromes paraneoplásicos cutáneos, palpación de adenopatías (fundamentalmente supraviculares y cervicales), auscultación cardiopulmonar y exploración completa por órganos y aparatos.
- Radiografía de tórax en proyección posterolateral (PA) y lateral (L): Es de vital importancia, siempre que sea posible, realizar ambas proyecciones para obtener información de la mayoría de los campos pulmonares visibles. Los hallazgos radiológicos que deben hacer sospechar cáncer de pulmón son:
-
- Nódulo pulmonar solitario: opacidad radiológica pulmonar única, más o menos redondeada, de diámetro máximo ≤3cm, la cual se encuentra rodeada de parénquima y sin asociarse a otras lesiones pleuroparenquimatosas ni mediastínicas relevantes.
- Masa en parénquimas pulmonares (si presenta diámetro máximo ≥3cm) o extrapulmonares (pleurales)
- Hilios patológicos, prominentes, sugestivos de conglomerado adenopático o lesión maligna parahiliar
- Ensanchamiento mediastínico
- Derrame pleural o engrosamiento, masa pleural (sugestivo de mesotelioma)
- Velamiento de hemitórax: puede presentarse con desplazamiento mediastínico lo que orienta a un derrame pleural masivo o bien asociado a mediastino centrado que implica la coexistencia de una atelectasia asociada a derrame o bien secundaria a lesión endobronquial subyacente.
- Disminución de volumen de parénquima pulmonar sugestivo de atelectasia.
- Estos hallazgos pueden encontrarse de forma incidental en un TC de tórax, donde se podrán definir con mayor precisión las características de la lesión y sugerir origen neoplásico.
- Toracocentesis: si existe derrame pleural se recomienda realizar toracocentesis para diagnosticar su origen. En caso de tratarse de un derrame de cuantía leve a moderada la toracocentesis será realizada en la Unidad de Pleura-Fibrobroncoscopia donde el paciente será derivado desde consultas de neumología. Habría que realizar una toracocentesis diagnóstica con extracción de unos 60cc de líquido pleural incluyendo: descripción macroscópica con coloración y características del líquido (seroso, hemático, purulento, serohemático, con o sin detritus, sedimento…) con envío de las muestras a laboratorio.
-
- Estudio bioquímico con petición analítica urgente se solicitan en líquido pleural: proteínas, celularidad, glucosa, ADA, LDH y pH (para la determinación del pH es necesario adjuntar una jeringa de gasometría con líquido pleural).
- Estudio microbiológico con petición de Microbiología se solicitan GRAM, Zielh-Nielsen, anaerobios, hongos y cultivo/antibiograma.
- Estudio citopatológico para lo cual es necesario adjuntar la solicitud de Anatomía Patológica, describiendo la sospecha diagnóstica y características del paciente. La muestra de líquido pleural se enviará fijada en alcohol al 70%.
En caso de derrame pleural de cuantía moderada-elevada habría que realizar toracocentesis evacuadora en Urgencias para alivio sintomático del paciente y, en el mismo acto, realizar toracocentesis diagnóstica.
Tratamiento
Ante toda sospecha de cáncer de pulmón, siempre que no se cumplan criterios de ingreso, el paciente debe ser derivado a las consultas externas de Neumología CA-1 o CA-2 de, ubicado en la planta baja del Edificio de Laboratorio del Hospital Virgen del Rocío, y deberán ser siempre citados desde el Servicio de Urgencias.
Desde el Servicio de Urgencias la primera medida terapéutica es indicar el abandono del hábito tabáquico. En caso de requerir soporte psicológico y recomendaciones terapéuticas para ello se puede ofertar la posibilidad de derivar a la Unidad de Deshabituación Tabáquica de Neumología, ubicada en la planta baja del Edificio de Laboratorio del Hospital Virgen del Rocío.
El tratamiento sintomático constituye el segundo escalón terapéutico. El objetivo es resolver la patología derivada del proceso neoplásico: broncoespasmo, dolor pleurítico, desaturación, edema subyacente, derrame pleural… en cuyo caso se pautarían, respectivamente, broncodilatadores, analgesia de primer y/o segundo escalón, oxigenoterapia, corticoterapia oral, toracocentesis evacuadora… (Ver capítulo referente de este manual).
Tratamiento en STC/Observación:
Para el alivio sintomático secundario al proceso oncológico que pueda ser resuelto en máximo 24 horas, como los descritos anteriormente.
CRITERIOS DE INGRESO HOSPITALARIO
- Disnea intensa a pesar de tratamiento médico óptimo o taquipnea (FR>20 rpm).
- Saturación ≤92% o hipoxemia no presente previamente.
- Acidosis respiratoria, necesidad de VMNI.
- Inestabilidad hemodinámica: hipotensión y taquicardia.
- Dolor torácico refractario a analgesia de primer escalón.
- Hemoptisis franca grave o amenazante (la consideración de amenazante está definida por la cuantía de al menos 100 cc en 1 hora o 600 cc en 24 horas, si bien la gravedad se establece en función del volumen, velocidad de sangrado y estado general).
- Signos de obstrucción de vena cava superior (léase en capítulo referente en este manual). Debe ser imprescindible:
-
- La confirmación por TC de torax
- Cuando éste es el debut de su proceso oncológico, el tratamiento sistémico con corticoides debe ser prioritario en las primeras 24-48 horas.
- Estridor (valoración conjunta con Servicio de Otorrinolaringología).
- Compresión medular (léase en capítulo referente en este manual). Se podrá contactar con el servicio de oncología radioterápica cuando exista confirmación radiológica expresada explícitamente en el informe radiológico de compresión extrínseca medular y no radicular.
Algoritmo Manejo Cáncer de Pulmón en Servicio de Urgencias
BIBLIOGRÁFIA
- International Agency for Research on Cancer. GLOBOCAN. 2020 Cancer indicence, mortality and prevalence world wide. Dipoible en: http://www-dep.iarc.fr/.
- Fernández L, Freixenet J. Tratado de Cirugía Torácica. Madrid: SEPAR/EDIMSA 2010: 1559-75.
- Couraud S, Souquet PJ, Paris C, Dô P, Doubre H, Pichon E, et al; French CooperativeIntergroup IFCT. BioCAST/IFCT-1002: epidemiological and molecular featuresoflungcancer in neversmokers. EurRespir J. 2015;45(5):1403-14
- Scholtz JE, Lu MT, Hedgire S, et al. Incidental pulmonary nodules in emergent coronary CT angiography for suspected acute coronary syndrome: Impact of revised 2017 Fleischner Society Guidelines. J Cardiovasc Comput Tomogr. 2018;12(1):28-33.
- Pettit N, Cinbat M. Retrospective review of patients with lung cancer identified in the emergency department. Am J Emerg Med. 2021;50:394-398.