Queralt García de Góngora, Macarena
Muñoz Ruiz, Victoria
Mochón Martínez, Antonio
DEFINICIÓN
La aspiración de cuerpo extraño (CE) consiste en la presencia de un elemento no habitual a cualquier nivel del árbol respiratorio. Es una de las principales causas de morbimortalidad en niños, especialmente en menores de 2 años. Los CE que con más frecuencia son aspirados en niños menores son los orgánicos (frutos secos en nuestro medio) y en niños mayores, los inorgánicos (material escolar). Es fundamental establecer su sospecha ante una historia clínica compatible, ya que hasta un 20% de pacientes son asintomáticos. Así mismo, deberemos considerarla dentro del diagnóstico diferencial de otros cuadros clínicos (ej.: hemoptisis, neumonías de repetición, crup, etc.).
CLÍNICA Y DIAGNÓSTICO
| CLÍNICA |
| – Depende de factores como:
o EDAD del paciente o TIPO DE CE: tamaño y composición o UBICACIÓN § Laringotraqueal (5-17%): estridor inspiratorio, tos, afonía, tiraje y cianosis. § Bronquial (85%; 50% derecho/35% izquierdo): tos, tiraje, hemoptisis, hipoventilación, cianosis y fiebre. § Vía aérea inferior (1%): tos y dificultad respiratoria leves. o GRADO DE OBSTRUCCIÓN § Completa: posición trípode, distrés universal, cianosis, incapacidad para el habla, inconsciencia. § Incompleta: consciencia preservada, tos efectiva. o TIEMPO DE EVOLUCIÓN – El 20% son ASINTOMÁTICOS – El 15-25% son TRÍADA CLÁSICA: Asfixia / Tos aguda – Sibilancias – Hipoventilación universal |
Tabla 1. Clínica de la aspiración de CE.
| DIAGNÓSTICO |
| Anamnesis y Exploración física (objetivo: estimar la GRAVEDAD) |
| – Antecedentes personales respiratorios, cirugías previas,alergias, tratamientos
– Tipo y tamaño del CE, episodio asfíctico, clínica – Tiempo transcurrido y tiempo de ayuno – TEP, constantes vitales y exploración física sistemática (normal en el 41-69% de los casos) – CONTRAINDICADA la exploración ORL, salvo si el paciente está inconsciente – Auscultación: o Normal o En tráquea/carina: ruido de “bandera” o En bronquio: hipoventilación, sibilancias focales o diseminadas (broncoespasmo reflejo) |
| Radiografía de tórax |
| – ¿A quién? TODOS los niños con sospecha de aspiración de CE (incluso asintomáticos)
– ¿Cómo? o Colaboradores: PA en inspiración y espiración forzada o No colabores: decúbito lateral izquierdo y derecho – Hallazgos: o Normal (2/3 de los casos, sobre todo si <24h). o Visualización del CE: raro (el 80-96% son radiolúcidos) o Fase precoz: atrapamiento aéreo localizado (según obstrucción y mecanismo valvular) o Fase tardía (>24h): atelectasia y desviación homolateral mediastínica o Complicaciones: § AGUDAS: neumotórax, neumomediastino, enfisema cervical § CRÓNICAS: neumonía, absceso pulmonar, bronquiectasias |
| Broncoscopia |
| – ¿A quién?
o Exploración física o radiológica sugestiva (aunque no haya antecedente asfíctico) o Asintomático con alta sospecha de aspiración (aunque exploración física y radiológica normales). Nota: en estos casos se puede valorar realizar TC tórax – Tipos de Broncoscopia: o RÍGIDA: Localización y extracción (1ª elección*) o FLEXIBLE: Localización y arrastre +/- extracción, comprobar si restos más distales Lo ideal, si disponibilidad, es poder combinar ambas técnicas. Nota: se puede diferir la broncoscopia al día siguiente, siempre que la situación clínica lo permita, para ofrecer las mejores condiciones (disponibilidad de ambos equipos de broncoscopia flexible y rígida, de cirujanos y anestesistas con experiencia, etc.) – Ventajas: método diagnóstico más sensible y específico. Método terapéutico. – Desventajas: método invasivo; anestesia general; disponibilidad limitada. |
| TC tórax |
| – ¿A quién?
[Asintomáticos o sintomáticos estables] + [Discrepancia clínico-radiológica: Rx tórax no concluyente, pero sospecha moderada-alta] – Ventajas: alta sensibilidad (≈100%); permite identificar lesiones pulmonares asociadas; no invasiva, rápida, disponibilidad. – Desventajas: especificidad (67-100%). Falsos positivos (impacto mucoso, artefactos) o negativos (CE <3 mm); radiación. |
Tabla 2. Diagnóstico de la aspiración de CE. TEP: triángulo de evaluación pediátrica.
* Se preferirá realizar broncoscopia flexible antes que rígida cuando los hallazgos clínicos y/o radiológicos no sean concluyentes.
| Tabla 4. SOSPECHA DE ASPIRACIÓN DE CE | |
| Alta o moderada | – Aspiración de CE visualizada.
– Antecedente asfíctico, con sintomatología posterior o hallazgos sugestivos en las pruebasde imagen. – Niño pequeño con síntomas sugestivos sin otra etiología demostrable, especialmente si hay hallazgos radiológicos sugestivos. Los síntomas sospechosos incluyen episodios cianóticos, disnea, estridor, aparición repentina de tos o sibilancias (a menudo focales) y/o sonidos respiratorios disminuidos unilateralmente. TODOS deberán examinarse el árbol traqueobronquial mediante broncoscopia, dado que la morbilidad y mortalidad aumentan si se retrasa. |
| Baja | – Si ninguna de las características antes descritas estápresente.
En estos pacientes los resultados normales en la RX son suficientes para excluir en un primermomento la aspiración de CE. Sin embargo, deben ser observados en domicilio y con seguimiento en dos o tres días. |
| Tabla 5. MANIOBRAS DE DESOBSTRUCCIÓN DE LA VA | ||
| Tos eficaz | Tos ineficaz | |
| Animar a toser
Continuar hasta que se resuelva la obstrucción o se deteriore la tos inefectiva |
Consciente | Inconsciente |
| Cuando la tos es o se está haciendo ineficaz, es decir el niño es incapaz de vocalizar, la tos essilente o no tose, es incapaz de respirar, presenta cianosis, etc.
Lactantes: 5 golpes en la espalda 5 compresiones torácicas Mayores de 1 año: 5 golpes en la espalda 5 compresiones abdominales |
Si el paciente está inconsciente o pierde la consciencia:
1. Abrir la vía aérea 2. Examinar la boca 3. Extracción de CE si visible: intentar una vez la extraccióncon un barrido con un dedo 4. Ventilar 5 veces 5. Inicio de RCP Cada 2 minutos examinar la boca y extraer CE si accesible |
|
PLAN DE ACTUACIÓN
MANEJO DOMICILIARIO
- No dar frutos secos, caramelos, palomitas ni alimentos redondos y/o duros a niños menores de 5 años.
- Los alimentos redondos y suaves, como uvas o salchichas, deben cortarse siempre a lo largo antes de servirlos a los niños
- Enseñar a los niños a masticar bien. Evitar que los niños coman mientras juegan, corren, ríen, gritan o lloran.
- Evitar que los niños jueguen con objetos pequeños o fácilmente desmontables, así como con globos, por el riesgo de aspirarlos.
- Observación domiciliaria. Los signos de alarma que deben vigilar y por los que deben consultar: tos, dificultad respiratoria, fiebre, etc.
CRITERIOS DE INGRESO
- Paciente estable con indicación de broncoscopia à Observación con: dieta absoluta, monitorización continua de FC y SatO₂, acceso venoso con sueroterapia a necesidades basales.
- Paciente inestable à Atención inicial en Urgencias, valorar después paso a Observación o UCI en función de la situación clínica.
- Complicaciones (neumotórax, enfisema cervical, neumonía, absceso pulmonar, etc.) à Ingreso en Planta o UCI en función de situación clínica.
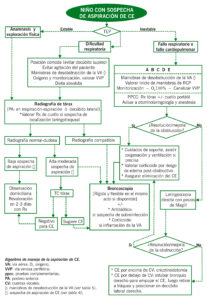
ALGORITMO
BIBLIOGRAFÍA
- Tuñón AL. Ingesta-aspiración de cuerpo extraño [Internet]. Protoc diagn ter pediatr. 2020 [cited 2021 Feb 8]. p. 339–55. Available from: www.aeped.es/protocolos/
- Fadel E Ruiz M. Airway foreign bodies in children – UpToDate [Internet]. Sep 01, 2020. [cited 2021 Feb 8]. Available from: https://ws003.sspa.juntadeandalucia.es:2060/contents/airway-foreign-bodies-in-children?search=aspiración de cuerpo extraño&source=search_result&selectedTitle=1~67&usage_type=default&display_rank=1
- Hitter A, Hullo E, Durand C, Righini CA. Diagnostic value of various investigations in children with suspected foreign body aspiration: Review [Internet]. Vol. 128, European Annals of Otorhinolaryngology, Head and Neck Diseases. Elsevier Masson SAS; 2011 [cited 2021 Feb 8]. p. 248–52. Available from: https://pubmed.ncbi.nlm.nih.gov/22018977/
- Montana A, Salerno M, Feola A, Asmundo A, Di Nunno N, Casella F, et al. Risk management and recommendations for the prevention of fatal foreign body aspiration: Four cases aged 1.5 to 3 years and mini-review of the literature [Internet]. Vol. 17, International Journal of Environmental Research and Public Health. MDPI AG; 2020 [cited 2021 Feb 8]. p. 1–13. Available from: https://pubmed.ncbi.nlm.nih.gov/32629891/
- Valdivieso M, Tuduri I, Cardenal TM, Álvarez L OF. Protocolo probabilístico para el manejo del cuerpo extraño en la vía aérea. Rev Cirugía pediátrica [Internet]. 2018 [cited 2021 Feb 8];31(4):162–5. Available from: https://www.secipe.org/coldata/upload/revista/2018_31-4_162-165.pdf