Aboza García, Marta
Martínez Carapeto, Isabel
Sánchez Fernández, Norma
DEFINICIÓN
Sepsis: síndrome clínico caracterizado por alteraciones fisiológicas y bioquímicas desencadenadas por una infección y que generan una respuesta inmune inadecuada que acaba provocando alteraciones en la microcirculación y disfunción de órganos diana.
Sepsis severa/grave:
(1) 2 o más criterios de síndrome de respuesta inflamatoria sistémica (SRIS/SIRS) basados en la edad (temperatura >38ºC / <36ºC, taquicardia/bradicardia, taquipnea o necesidad de ventilación mecánica, leucopenia/leucocitosis/>10% de neutrófilos inmaduros)
(2) confirmación o sospecha de infección invasiva, y
(3) disfunción cardiovascular, síndrome de dificultad respiratoria aguda (SDRA/ARDS), o 2 o más disfunciones orgánicas no cardiovasculares.
Shock séptico: subconjunto de pacientes con sepsis que además tienen disfunción car-diovascular, esto es: hipotensión, tratamiento con un medicamento vasoactivo o perfu-sión alterada.
Disfunción orgánica asociada a sepsis: infección grave que conduce a disfunción orgánica cardiovascular o no cardiovascular.
| CLÍNICA | DIAGNÓSTICO |
| Fiebre/hipotermia + Signos de hipoperfusión tisular:
– Taquicardia mantenida: signo más precoz. – Taquipnea, bradipnea, apnea. – Piel reticulada, fría, relleno capilar> 2 segundos, pulsos débiles (shock frío). – Piel caliente, flash capilar, pulsos saltones (shock caliente). – Oliguria (<1 cc/Kg/h). – Disminución nivel consciencia (irritabilidad, agitación, letargia, somnolencia). – Hipotensión arterial (signo tardío, indica shock descompensado).
Pacientes de Riesgo: Oncohematológico, Trasplante, Asplenia, Inmunodeficiencia, Catéter central. |
SANGRE:
– Hemograma: leucopenia, neutropenia y trombopenia son hallazgos de mal pronóstico. – Bioquímica: glucemia (hipo e hiperglucemia son indicadores de mal pronóstico), iones, función renal, bilirrubina total y transaminasas – PCR, PCT – Coagulación: los tiempos alargados, el descenso de fibrinógeno y aumento de los Dímeros-D son indicadores de CID. – EAB: lo más habitual acidosis metabólica. – Lactato sérico: > 4 mmol/l es un indicador de progresión a disfunción orgánica. – Pruebas microbiológicas: HEMOCULTIVO ORINA: – Tira, sistemático – Pruebas microbiológicas: UROCULTIVO, antigenuria neumococo, legionella LCR (Contraindicado si inestabilidad hemodinámica) – Bioquímica – Pruebas microbiológicas: cultivo, PCR. En neonatos PCR VHS y enterovirus. OTROS (según sospecha clínica del foco y exploración física): pruebas de imagen, otras muestras microbiológicas. |
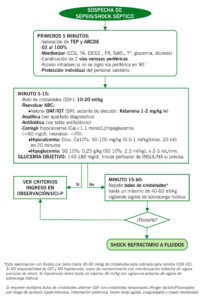
ALGORITMO SOSPECHA DE SEPSIS/SHOCK SÉPTICO
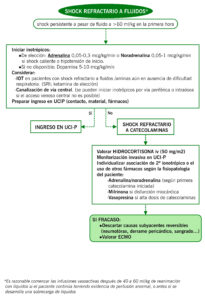
ALGORITMO SHOCK REFRACTARIO A FLUIDOS
TABLA ANTIBIÓTICOS
En shock séptico iniciar lo antes posible, siempre en la 1ºhora.
Si disfunción orgánica sin shock, lo antes posible, siempre antes de las 3 primeras horas.
| < 1 mes | Ampicilina 75 mg/kg + cefotaxima 50 mg/kg.
Asociar aciclovir 20 mg/kg si sospecha de infección por VHS. |
| >1 mes | Cefotaxima 75 mg/kg (máx. 2 g) +/-Vancomicina 15 mg/kg (máx. 1 g) (si sospecha de Gram+ o neumococo resistente) |
| 1-3 meses | Asociar ampicilina 75 mg/kg en lactantes de 1-3 meses en áreas con alta prevalencia de bacteriemia por Listeria o Enterococo |
| Sospecha de shock tóxico estreptocócico | Cefotaxima + Clindamicina 10 mg/kg (máx. 650 mg) |
| Alergia a betalactámicos | Vancomicina + Aztreonam 75 mg/Kg (máx.2 g) |
| Pacientes con factores de riesgo | Paciente Oncohematológico:
– Riesgo bajo: ceftazidima (50 mg/Kg) – Riesgo elevado: cefepime (50 mg/Kg) – Inestabilidad hemodinámica: Meropenem (20 mg/Kg) + Vancomicina (20 mg/Kg) Asplenia: – Cefotaxima 75 mg/Kg. – Si shock séptico o sospecha de resistencia: asociar Vancomina. Catéter vascular: – Teicoplanina (10 mg/Kg) + ceftazidima (50 mg/Kg) + amikacina (15 mg/Kg) – Añadir Fluconazol (3 mg/Kg) si riesgo de funguemia – Si shock séptico: meropenem + vancomicina Neuroquirúrgicos: – Ceftazidima (50mg/Kg) + vancomicina – Si shock séptico: meropenem + vancomicina |
CRITERIOS DE INGRESO EN PLANTA, OBSERVACIÓN Y UCI-P
| CRITERIOS DE INGRESO EN PLANTA |
| Tras 12-24 horas de monitorización estrecha en Observación si:
– Estabilidad hemodinámica sin necesidad de soporte vasoactivo. – Respiración espontánea. – No cumple criterios de ingreso en Observación o UCI-P. |
| CRITERIOS DE INGRESO EN OBSERVACIÓN |
| Primeras 12-24 horas si no criterios de ingreso en UCI-P
Estabilidad hemodinámica y respiración espontánea, pero necesidad de monitorización estrecha. |
| CRITERIOS DE INGRESO EN UCI-P |
| Necesidad de soporte vasoactivo
Necesidad de ventilación no invasiva o ventilación mecánica Sepsis en paciente inmunodeprimido. |
BIBLIOGRAFÍA
- Goldstein B; Giroir B; Randolph A; Members of the International Consensus Conference on Pediatric Sepsis. International Pediatric sepsis consensus conference: Definitions for sepsis and organ dysfunction in pediatrics. Pediatr Crit Care Med 2005;6: 2-8.
- Shankar-Hari M, Phillips GS, Levy ML, Seymour CW, Liu VX, Deutschman CS et al. Developing a New Definition and Assessing New Clinical Criteria for Septic Shock: For the Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3). JAMA. 2016 Feb 23;315(8):775-87.
- Davis AL, Carcillo JA, Aneja RK, Deymann AJ, Lin JC, Nguyen TC, et al. American College of Critical Care Medicine Clinical Practice Parameters for Hemodynamic Support of Pediatric and Neonatal Septic Shock. Crit Care Med. 2017 Jun;45(6):1061-1093
- Gómez Cortés B. Sepsis. Protocolos diagnósticos y terapéuticos en Urgencias de Pediatría. Sociedad española de urgencias pediátricas (SEUP). 3º edición, octubre 2019. [Internet]. Disponible en: http://www.seup.org/pdf_public/pub/protocolos/12_sepsis.pdf
- Pedro de la Oliva, Francisco José Cambra-Lasaosac , Manuel Quintana-Díaz , Corsino Rey-Galán , Juan Ignacio Sánchez-Díazi , María Cruz Martín-Delgado , Juan Carlos de Carlos-Vicente, Ramón Hernández-Rastrollo , María Soledad Holanda-Peña, Francisco Javier Pilar-Orive, Esther Ocete-Hita, Antonio Rodríguez-Núñez , Ana Serrano-González, Luis Blanch , en representación de la Asociación Española de Pediatría (AEP), Sociedad Española de Cuidados Intensivos Pediátricos (SECIP) y Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC). Guías de ingreso, alta y triage para las unidades de cuidados intensivos pediátricos en España. An Pediatr (Barc). 2018; 88(5): 287.e1-288.e11.
- Weiss, Scott L. MD, MSCE, FCCM (Co-Vice Chair); Peters, Mark J. MD, PhD (Co-Vice Chair) et al. Surviving sepsis Campaign International Guidelines for the Management of Sepsis Shock and Sepsis-Associated Organ Dysfunction in Children. Pediatric Critical Care Medicine: February 2020 – Volume 21 – Issue 2 – p e52-e106