Moreno Valera, María José
Queralt García de Góngora, Macarena
Moreno Ortega, María
DEFINICIÓN
La hemoptisis se define como la expectoración de sangre o de restos de sangre mezclados en el esputo precedente de la vía aérea inferior. Es un motivo de consulta muy infrecuente en la edad pediátrica, pero puede presentarse como una emergencia respiratoria con riesgo vital o bien ser la manifestación de una patología grave. Además, habitualmente los niños tienden a deglutir las secreciones respiratorias en lugar de expulsarlas, por lo que a menudo sangrados menores pasan desapercibidos o son subestimados.
CLÍNICA Y DIAGNÓSTICO
La hemoptisis es un síntoma, de manera que su forma de presentación clínica dependerá de la causa que la haya originado (tabla 1), así como del volumen de sangre perdido.
| Tabla 1. CAUSAS DE HEMOPTISIS EN NIÑOS |
| Infecciones (1ª causa: 30-40%) |
| – Neumonía
– Traqueobronquitis – Tuberculosis – Aspergilosis: invasiva, ABPA – Absceso |
| Fibrosis quística |
| – Bronquiectasias (más frecuente, sangrado menor)
– Erosión de vaso arterial sistémico (infrecuente, sangrado mayor) |
| Aspiración de cuerpo extraño |
| – La hemoptisis es una complicación rara, más típica durante la extracción tardía de un CE vegetal ya sobreinfectado. |
| Origen cardiovascular |
| – Cardiopatías congénitas (defectos septales, cardiopatías cianóticas)
– Hipertensión pulmonar – Embolismo pulmonar |
| “Pseudohemoptisis” (origen extrapulmonar) |
| – Sangrado nasofaríngeo
– Hematemesis |
| Trauma |
| – Derivados de una traqueostomía
– Asfixia, traumatismo, etc. |
| Alteraciones estructurales |
| – Bronquiectasias no FQ
– Tumores – Malformaciones congénitas (fístula AV, secuestro pulmonar, MAQP) |
| Otras |
| – Hemosiderosis pulmonar idiopática (causa rara de hemoptisis, pero más frecuente en niños)
– Diátesis hemorrágicas – Síndromes reno-pulmonares (síndrome de Goodpasture, el lupus eritematoso sistémico, la granulomatosis de Wegener y la poliangeitis microscópica) – Hemoptisis facticia |
CE: cuerpo extraño; FQ: fibrosis quística; AV: arteriovenosa; MAQP: malformación adenomatoidea quística pulmonar
Según el volumen de la pérdida de sangre al día hablamos de hemoptisis:
- ESCASA (menos de 5 ml)
- MODERADA (6-200 ml)
- MASIVA (más de 200 ml), aunque otra forma reconocida y más precisa de reconocer un sangrando amenazante para la vida es aquel > 8 ml/kg/24h.
La hemoptisis en niños debe evaluarse de forma sistemática (tabla 2):
| Tabla 2. DIAGNÓSTICO DE LA HEMOPTISIS |
| I. Historia clínica y exploración física |
| – Origen del sangrado (hemoptisis vs. “pseudohemoptisis”):
o VAS: fosas nasales, adenoides, amígdalas. o Hematemesis (ver tabla 3). – Cuantificar volumen del sangrado. – Contexto clínico: o Neumonía: fiebre, mucosidad, tos productiva, auscultación patológica, etc. o Aspiración de C.E.: atragantamiento, asimetría auscultatoria, sibilantes focales, etc. o Cardiopatía congénita: fallo de medro, sudoración, cianosis, hepatomegalia, soplo, etc.. – Antecedentes: enfermedad pulmonar crónica, infecciones de repetición, FQ, trastornos hematológicos, enfermedad oncológica, medicación, etc. |
| II. Pruebas complementarias de primer nivel |
| – Analítica de sangre: hemograma, bioquímica y coagulación. Está especialmente indicada en niños por el riesgo de subestimar el sangrado.
– Radiografía de tórax (normal en 1/3): atrapamiento aéreo, infiltrados focales/difusos, condensaciones, nódulos, adenopatías perihiliares, derrame pleural y cardiomegalia. – Cultivo del esputo. |
| III. Pruebas complementarias de tercer nivel |
| – Laboratorio: ampliar estudio hematológico (frotis sangre periférica, estudio de discrasia sanguínea), estudio de función hepática, (AST, ALT, FA, albúmina), análisis de orina (para detección de hematuria), gasometría (si signos de distrés respiratorio).
– TAC con contraste (diferenciar origen vascular) o AngioTAC; TACAR (indicado para valoración de bronquiectasias, por ejemplo, en pacientes con FQ). – Fibrobroncoscopia rígida (sobre todo si sangrados masivos) y/o flexible (uso diagnóstico mediante examen directo y mediante LBA; así como uso intervencionista para el control del sangrado). – Valoración cardiológica: ECG, ecocardiografía. – Arteriografía: posibilidad terapéutica mediante embolización de arteria bronquial. |
VAS: vía aérea superior, frotis sp.: frotis de sangre periférica, LBA: lavado broncoalveolar;
ECG: electrocardiograma
| Tabla 3. DIAGNÓSTICO DIFERENCIAL ENTRE HEMOPTISIS Y HEMATEMESIS | |
| HEMOPTISIS | HEMATEMESIS |
| Historia clínica | |
| – Ausencia de náuseas y vómitos
– Enfermedad pulmonar – Asfixia – El esputo se mantiene teñido de sangre |
– Náuseas y vómitos
– Enfermedad gástrica y hepática – Rara la asfixia – Tras el episodio, el esputo es siempre claro |
| Examen del esputo | |
| – Espumoso
– Aspecto líquido o coagulado – Brillante, rojo-rosado |
– Raramente espumoso
– Aspecto en posos de café – Marrón-negro |
| Pruebas de laboratorio | |
| – pH alcalino
– Mezcla de macrófagos y neutrófilos |
– pH ácido
– Mezcla con restos alimenticios |
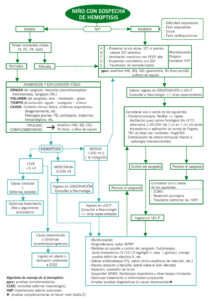
ALGORITMO DE MANEJO
PLAN DE ACTUACIÓN
Manejo domiciliario y criterios de derivación a consultas o de ingreso hospitalario.
| Tabla 4. PLAN DE ACTUACIÓN | |
| MANEJO DOMICILIARIO | |
| Tratamiento | Medidas Generales |
| Antibioterapia oral: siempre en FQ (ver exacerbaciones previas) y resto valorar en caso de sospecha de infección respiratoria de etiología bacteriana. | Reposo relativo, decúbito lateral sobre el lado afectado (si conocido).
Evitar irritantes de la vía aérea (físicos y químicos): – Suspender, o al menos disminuir, la terapia de aerosoles con sueros hipertónicos o dornasa alfa (Pulmozyme®). – Suspender temporalmente la fisioterapia respiratoria si la realiza. Considerar ácido tranexámico VO (20 mg/Kg/6 h, máx. 1,5 g/dosis) en pacientes con FQ. Considerar uso de antitusivos (por lo general no indicados en niños). |
| CITERIOS DE DERIVACIÓN A CCEE DE NEUMOLOGÍA | |
| – Hemoptisis leve de causa desconocida.
– Hemoptisis recurrente. – Hemoptisis en paciente con sospecha de patología respiratoria de base no estudiada o que no realiza seguimiento por neumología. |
|
| CITERIOS DE INGRESO HOSPITALARIO | |
| Ingreso en PLANTA | |
| – Hemoptisis leve + sangrado progresivo
– Hemoptisis leve + sangrado recurrente: considerar derivación PREFERENTE a consultas de neumología, sin necesidad de ingreso, sólo en caso de sangrado muy escaso y poco frecuente, o con causa clara conocida (ej. Paciente çcon FQ), siempre que las ppcc de primer nivel sean normales. – Hemoptisis leve + alteración de ppcc: anemia ferropénica, infiltrados difusos en la radiografía de tórax, etc. **Nota: la hemoptisis leve de causa desconocida de entrada podrá derivarse a consultas externas de neumología para estudio y seguimiento mientras no muestre datos de progresión/recurrencia significativos y presente normalidad de las ppcc de primer nivel realizadas. |
|
| Ingreso en OBSERVACIÓN | |
| – Hemoptisis moderada
– Hemoptisis leve o moderada + TEP inestable que responde a medidas básicas de resucitación inicial |
|
| Ingreso en UCI | |
| – Hemoptisis masiva
– Hemoptisis + datos de inestabilidad hemodinámica y/o respiratoria que precisa medidas avanzadas de resucitación |
|
FQ: fibrosis quística; CCEE: consultas externas; ppcc: pruebas complementarias; TEP: triángulo de evaluación pediátrica
BIBLIOGRAFÍA
- Naum R, Speed B. Hemoptysis in Pediatric Patients. Cureus [Internet]. 2019 Mar 23 [cited 2021 Jan 17];11(3):e4305. Available from: http://www.ncbi.nlm.nih.gov/pubmed/31183285
- Messina J, Iglesias V, Solari A, Mori A, Pibernus JL, Castaños C, et al. Ejercicios Clínicos. Med Infant [Internet]. 2015;XXII(4):311–4. Available from: http://www.medicinainfantil.org.ar/images/stories/volumen/2015/xxii_4_311.pdf
- Vaiman M, Klin B, Rosenfeld N, Abu-Kishk I. Pediatric Pulmonary Hemorrhage vs. Extrapulmonary Bleeding in the Differential Diagnosis of Hemoptysis. Cent Asian J Glob Heal [Internet]. 2017 Oct 23 [cited 2021 Jan 17];6(1):284. Available from: http://www.ncbi.nlm.nih.gov/pubmed/29138740
- Batra PS, Holinger LD. Etiology and management of pediatric hemoptysis. Arch Otolaryngol – Head Neck Surg. 2001;127(4):377–82.
- Godfrey S. Pulmonary hemorrhage/hemoptysis in children. Pediatr Pulmonol. 2004;37(6):476–84.
- Gaude GS. Hemoptysis in children [Internet]. Vol. 47, Indian Pediatrics. Indian Pediatr; 2010 [cited 2021 Jan 17]. p. 245–54. Available from: https://pubmed.ncbi.nlm.nih.gov/20371892/
- Stillwell PC, Oren Kupfer M. Hemoptysis in children – UpToDate [Internet]. 2020 [cited 2021 Feb 8]. Available from: https://ws003.sspa.juntadeandalucia.es:2060/contents/hemoptysis-in-children?search=hemoptysis in çchildren&source=search_result&selectedTitle=1~150&usage_type=default&display_rank=1