Jiménez Moreno, Marta
Sánchez Álvarez, María Jesús
De la Cerda Ojeda, Francisco
DEFINICIÓN
HIPERTENSIÓN ARTERIAL
Según la Academia Americana de Pediatría (AAP), la hipertensión arterial (HTA) en los niños < 13 años de edad se define cuando la presión arterial sistólica (PAS) y/o diastólica (PAD) es igual o superior al percentil 95 para su edad, sexo y talla, medidos en al menos 3 ocasiones. En los niños > 13 años de edad la hipertensión será considerada con valores superiores a 130/80 mmHg medidos también en al menos 3 ocasiones.
En función de las cifras de presión arterial (PA), podemos distinguir los siguientes estadios:
| CATEGORÍA | EDAD 1 – 13 AÑOS | EDAD > O IGUAL 13 AÑOS |
| PA normal | < percentil 90 | < 120 y < 80 mmHg. |
| PA elevada* | > percentil 90 a < percentil 95 o de 120/80 mmHg a < percentil 95 (el valor más bajo). | 120 – 129/ < 80 mmHg. |
| HTA estadio 1 | > percentil 95 a < percentil 95 + 12 mmHg o 130/80 a 139/89 mmHg (el valor más bajo). | 130 – 139/80 – 89 mmHg. |
| HTA estadio 2 | > percentil 95 + 12 mmHg o > 140/90 mmHg (el valor más bajo). | > 140/90 mmHg. |
Tabla 1: Definición y categorías de hipertensión arterial en niños. Fuente: Guía de práctica clínica de la AAP, año 2017. *En esta guía se propone reemplazar el término de “prehipertensión” por el de “presión arterial elevada”.
CRISIS HIPERTENSIVA
Se define como un aumento brusco de la PA acompañado o no de sintomatología clínica, que puede suponer una amenaza vital y requiere un abordaje y tratamiento precoces. Mientras que en adultos podemos hablar de crisis hipertensivas ante cifras de PAS y/o PAD > 180/110- 120 mmHg, en niños no existe un punto de corte bien establecido, no obstante suelen ser cifras superiores al estadio 2 de hipertensión arterial (> percentil 95 + 12 mmHg).
La presencia de lesión en órgano diana es más importante que la cifra absoluta de presión arterial alcanzada.
Dentro de la crisis hipertensiva distinguimos tres situaciones:
- PSEUDOCRISIS: elevación de PA en relación con procesos reactivos y transitorios por estimulación del Sistema Nervioso Simpático (estrés, dolor, ansiedad, ejercicio físico, fármacos, etc.).
- URGENCIA HIPERTENSIVA: elevación severa y generalmente aguda de la PA sin daño demostrable a nivel de órganos vitales.
- EMERGENCIA HIPERTENSIVA: elevación severa y generalmente aguda de la PA con lesión en órgano diana o daño orgánico severo que puede poner en peligro la vida del paciente. Las lesiones más comunes se producen a nivel del sistema nervioso central (SNC), oftalmológico, cardiovascular y renal.
CLÍNICA Y DIAGNÓSTICO
Recordar que el método de elección para la medición de la PA es el auscultatorio y que la elección de un manguito adecuado es fundamental. La cámara hinchable del mismo debe tener una longitud tal que cubra el 80- 100% del perímetro del brazo a la altura del punto medio entre el olécranon y el acromion, y una anchura que equivalga al 40% de la circunferencia (un manguito demasiado grande dará cifras erróneamente bajas y viceversa).
| CATEGORÍA | CLÍNICA | DIAGNÓSTICO |
| Pseudocrisis Hipertensiva | En función de la situación desencadenante podremos encontrar signos y síntomas como dolor, sensación de opresión torácica o falta de aire, etc. | Anamnesis detallada para identificar y poder tratar la causa subyacente.
No precisa la realización de pruebas complementarias. |
| Urgencia Hipertensiva | Cefalea, mareo, náuseas y vómitos, epistaxis SIN* signos ni síntomas de lesión de órgano diana. | – Hemograma con reticulocitos.
– Bioquímica con función renal, glucosa e iones. – Gasometría. – Sistemático de orina, iones en orina y albuminuria. – Tóxicos en orina. – Electrocardiograma. – Radiografía de tórax. – Considerar test de embarazo en adolescentes. |
| Emergencia Hipertensiva | Cefalea, mareo, náuseas y vómitos, epistaxis CON signos o síntomas acompañantes de lesión de órgano diana:
– SNC: encefalopatía hipertensiva, alteración del nivel de conciencia (letargia, confusión, coma), irritabilidad, convulsiones, déficit focal neurológico, hemiplejia, alteración de pares craneales (nervio facial). – Oftálmico: alteraciones visuales. – Renal: oliguria, anuria, edemas, ascitis, hematuria (en sistemático de orina proteinuria o en analítica datos de insuficiencia renal). – Cardíaco: signos y síntomas de insuficiencia cardíaca (taquipnea, ortopnea, taquicardia, ritmo de galope, soplo, ingurgitación yugular, hepatoesplenomegalia). |
Además de las pruebas complementarias especificadas en el apartado de Urgencias Hipertensivas en función de la clínica solicitaremos:
– SNC: TAC craneal urgente (masa, hemorragia, ictus). – Oftálmica: fondo de ojo (papiledema, exudados y hemorragia retiniana). – Renal: ecografía doppler renal. Además en el sistemático de orina podremos ver hematuria o proteinuria y en la analítica sanguínea datos de insuficiencia renal. – Cardíaco: ecocardiografía (signos de insuficiencia cardíaca, HVI). |
Tabla 2: Clínica y pruebas complementarias a solicitar ante una situación de crisis hipertensiva. * La valoración de la existencia de clínica compatible con lesión de órgano diana debe realizarse de forma periódica.
Una vez superada la fase aguda y en función de la etiología sospechada, se valorarán otras pruebas complementarias específicas como: perfil hormonal (cortisol, mineralocorticoides, hormona paratiroidea, hormonas tiroideas, actividad renina plasmática, aldosterona), metanefrinas plasmáticas, hemoglobina glicosilada, catecolaminas y metanefrinas en orina, estudio de autoinmunidad, pruebas de imagen (angiografía y gammagrafía renal).
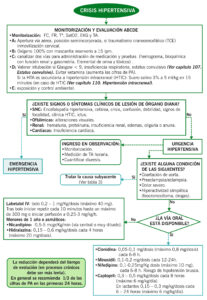
ALGORITMOS DE ACTUACIÓN
Algoritmo 1: Manejo y tratamiento de la Urgencia hipertensiva en niños y adolescentes.
Algoritmo 2: Manejo y tratamiento de la Emergencia hipertensiva en niños y adolescentes
ACTUACIÓN FRENTE A SITUACIONES ESPECÍFICAS
| CATEGORÍA | SOSPECHA CLÍNICA | TRATAMIENTO |
| Coartación de aorta | Disminución de pulsos femorales, PA en extremidades inferiores menor respecto a las superiores o diferencia significativa de PA entre la extremidad superior derecha e izquierda. | El tratamiento definitivo es la corrección (angioplastia o cirugía) cuando está indicada.
Como tratamiento antihipertensivo: β-bloqueantes (urapidilo/labetalol/esmolol). |
| Preeclampsia/
eclampsia |
La preeclampsia es la HTA (aumento de 30 mmHg en la PAS y/o de 15 mmHg en la PAD o cifras superiores 140/90 mmHg) que se desarrolla, después de la semana 20 de gestación; asociada a proteinuria y edemas.
La eclampsia es la presencia de convulsiones en una paciente con preeclampsia. |
El tratamiento definitivo es finalizar la gestación.
Si se precisa tratamiento farmacológico se utilizará labetalol, hidralazina o nifedipino. Valorar uso de sulfato de magnesio IV. |
| Dolor severo | Taquicardia, sudoración, dolor intenso. | Analgesia adecuada. |
| Drogas de abuso (cocaína, anfetaminas, fenciclidina). | Taquicardia, midriasis, agitación psicomotora, hipertermia, cefalea, convulsiones, etc. | Fentolamina, nitroprusiato sódico o nitroglicerina. Si agitación asociar benzodiacepinas. Evitar los β-bloqueantes. |
| Feocromocitoma | Cefalea intermitente, enrojecimiento facial, diaforesis, taquicardia. | El tratamiento de elección es la cirugía.
Previo a la misma se debe realizar bloqueo alfa (fenoxibenzamina, prazosín) y posteriormente un bloqueo beta cardioselectivo con atenolol o labetalol. |
| Hipertensión intracraneal | Cefalea, vómitos, alteración de conciencia, déficit neurológico, convulsiones, antecedente de TCE.
Realizar TAC craneal urgente para establecer la etiología (masa, hemorragia, ictus). |
ABCDE. Tratamiento hiperosmolar (SSH3% o manitol) y sedorelajación (midazolam o fentanilo). Valorar dexametasona. Manejo posterior según diagnóstico etiológico.
Ver capítulo 110. Hipertensión intracraneal. |
Tabla 3: Manejo de HTA en situaciones especiales.
CRITERIOS DE INGRESO Y DERIVACIÓN
- Ante una Pseudocrisis Hipertensiva el paciente será manejado en el área de Urgencias y una vez que se consiga la estabilización clínica y tras descartar criterios de gravedad será dado de alta a domicilio con seguimiento por su pediatra de Atención Primaria.
- Ante una situación de HTA sin criterios de crisis hipertensiva, el paciente será manejado en el área de Urgencias y una vez se consiga la estabilización clínica y tras descartar criterios de gravedad será derivado a Consultas Externas de Nefrología Pediátrica para completar el estudio.
- Ante una situación de Urgencia Hipertensiva el paciente ingresará en Observación hasta la estabilización de su situación clínica, momento en el que se procederá a su ingreso en Planta de Hospitalización de Nefrología Pediátrica. Al ser dado de alta se dará cita de revisión en Consultas Externas de la especialidad correspondiente en función del diagnóstico etiológico.
- Ante una situación de Emergencia Hipertensiva el paciente ingresará en la Unidad de Cuidados Intensivos hasta la estabilización, momento en el que se trasladará a Planta de Hospitalización a cargo de la especialidad correspondiente según la sospecha etiológica. Una vez que sea dado de alta se dará cita de revisión en Consultas Externas de la especialidad correspondiente en función del diagnóstico etiológico.
BIBLIOGRAFÍA
- Lurbea E, Agabiti-Roseic E, Kennedy Cruickshankd J, Dominiczake A, Erdinef S, Hirth A et al. 2016 European Society of Hypertension guidelines for the management of high blood pressure in children and adolescents. Journal of Hypertension 2016, 34:1887–1920.
- Flynn JT, Kaelber DC, Baker-Smith CM, et al. Clinical Practice Guideline for Screening and Management of High Blood Pressure in Children and Adolescents. Pediatrics 2017; 140(3):e20171904.
- Flynn JT. Initial management of hypertensive emergencies and urgencies in children. Uptodate May 2020.
- Neil U, Susan MD, Halbach M. Approach to hypertensive emergencies and urgencies in children. Uptodate Jun 2020.
- Castaño Rivero A, González Calvete L. Crisis hipertensiva. Manejo en Urgencias. Sociedad Española de Urgencias de Pediatría (SEUP), 3ª Edición. Oct 2019.
- Díaz Soto R, Miñambres Rodríguez M, Ortiz Valentín I, Peña López Y. Protocolo de hipertensión arterial. Sociedad y Fundación Española de Cuidados Intensivos Pediátricos. May 2020.
- de la Cerda Ojeda F, Herrero Hernando C. Hipertensión arterial en niños y adolescentes. Protoc diagn ter pediatr. 2014; 1: 171-89.