Molina Mata, Maria
Bayarri Moreno, Mariona
Fernández Pineda, Israel
DEFINICIÓN
Las anomalías vasculares se clasifican en dos grandes grupos según la International Society of the Study of Vascular Anomalies (ISSVA) en función de su comportamiento biológico: tumores vasculares y malformaciones vasculares. Pueden afectar a cualquier vaso del organismo (capilares, arterias, venas y vasos linfáticos), siendo la localización más frecuente la cabeza y cuello, pero también pueden aparecer en extremidades, tronco e incluso afectar a órganos internos. Estas lesiones se suelen diagnosticar en la infancia y tienen una prevalencia del 5% de la población.
La correcta diferenciación entre los dos grupos es importante para el adecuado manejo de los pacientes. Los tumores vasculares son verdaderas neoplasias que se originan a partir de una hiperplasia y proliferación celular. Por el contrario, las malformaciones vasculares son defectos en la vasculogénesis embrionaria, presentando un endotelio normal.
| TUMORES VASCULARES | MALFORMACIONES VASCULARES | |||
| Benignos | Localmente agresivos | Malignos | Simples | Combinadas |
| Hemangioma infantil
Hemangioma congénito Granuloma piógeno Otros |
Hemangioendote- lioma kaposiforme
Tufted angioma Otros |
Angiosarcoma
Hemangioendote-lioma epitelioide |
Malformaciones capilares (MC)
Malformaciones linfáticas (ML) Malformaciones venosas (MV) Malformaciones arteriovenosas (MAV) Fístulas arteriovenosas |
Síndrome de Klippel-Trenaunay
Síndrome Parkes Weber Otros |
CLÍNICA
Las anomalías vasculares se diferencian entre tumores y malformaciones según su presencia o no al nacimiento y su evolución en el tiempo, así como sus características radiológicas y de flujo doppler.
| TUMORES VASCULARES | EVOLUCIÓN TEMPORAL | PRESENTACIÓN CLÍNICA | PRUEBAS DE IMAGEN |
| Hemangioma infantil
(más frecuente) |
Inicio: semanas de vida (30%: lesión centinela al nacimiento)
Fase proliferativa: Primer año de vida Fase involutiva: variable; hasta los 10 años de edad. 50% de los pacientes Cambios morfológicos persistentes |
Cutáneos (80%): cabeza y cuello
Lesiones sobreelevadas de coloración rojiza o violácea (subcutáneos) Morbilidad estétita Ulceración (localización en boca y anogenital) Raros: síntomas respiratorios (localización subglótica), ambliopía (periorbitaria), sangrado digestivo (gastrointestinal) o insuficiencia cardiaca (hepáticos) |
ECO-DOPPLER: alto flujo
RMN: a veces ECO ABDOMINAL: Si >5 hemangiomas cutáneos infantiles para descartar viscerales |
| Granuloma piógeno | Inicio: 6-7 años, en zonas de roce.
Fase proliferativa: no. Tamaño estable. |
Se acompaña de ulceraciones, sangrado y dolor | |
| Hemangioma congénito | Inicio: al nacimiento (a veces diagnóstico prenatal)
Fase involutiva: – Rápidamente involutivo (RICH): antes del año. – No involutivo (NICH): estable en el tiempo – Parcialmente involutivos (PICH): involucionan pero con lesión residual estable en el tiempo |
Lesiones únicas, bien localizadas:
– RICH: extremidades. Aspecto sobreelevado violáceo, con ulceración o depresión en el centro y halo circundante. – NICH: lesiones blanquecinas con telangiectasias alrededor |
|
| Hemangioendotelioma kaposiforme | Inicio: al nacimiento o posteriormente
Localmente agresivo |
Extenso. Coloración rojiza-violácea y equimosis
Kasabach Merritt (sangrado, trombocitopenia (plaquetas <10.000), elevación de dímeros D y descenso de fibrinógeno, petequias) |
|
| Tufted angioma | Lesiones máculas marronáceas localizadas. Tronco y raíz de miembros.
Kasabach Merritt |
TRATAMIENTO
- Hemangioma infantil de localización cutánea, que no generen grandes deformidades, pueden no llegar a requerir ningún tipo de tratamiento ni médico ni intervencionista.
- Si episodios de ulceración o con fase proliferativa con crecimiento considerable es el propranolol (2-3 mg/kg/día). Otras opciones terapéuticas son los corticoides, la inyección intralesional de triamcinolona en localizaciones determinadas como las periorbitarias, el láser de CO2 en casos de hemangiomas subglóticos con sintomatología respiratoria secundaria, la cirugía en caso de lesiones pequeñas y pedunculadas, o incluso la embolización en caso de grandes hemangiomas hepáticos con insuficiencia cardiaca secundaria.
- Fase involutiva: exéresis de las lesiones residuales con fines estéticos. Si telangiectasias residuales: láser pulsado.
- Dada la recurrencia del sangrado y las ulceraciones en los granulomas piógenos: exéresis quirúrgica. En caso de sangrado activo, se debe proceder a intentar manejo conservador con apósito compresivo, uso de agentes hemostáticos como el Surgicelâ o el nitrato de plata, o incluso la exéresis quirúrgica de urgencia.
- Los hemangiomas congénitos no suelen requerir tratamiento.
- Los NICH de gran tamaño pueden beneficiarse de la embolización en algunos casos.
- Los RICH con telangiectasias residuales pueden beneficiarse de láser pulsado con fines estéticos.
- Los hemangiomas congénitos con lagos venosos cercanos a la piel en la ecografía son candidatos a exéresis quirúrgica
- El hemangioendotelioma kaposiforme y el tufted angioma: sirolimus, pudiendo asociar corticoides en caso de afectación grave. Se debe evitar el uso de transfusión de plaquetas y heparina de bajo peso molecular puesto que puede empeorar la coagulopatía.
| MALFORMACIONES VASCULARES | CLÍNICA | PRUEBAS COMPLEMENTARIAS | TRATAMIENTO |
| Capilares (MC)
Antiguamente llamadas “Manchas en vino de Oporto” |
Desde el nacimiento
Lesiones planas y rojizas en la piel, que pueden acabar oscureciendo y formar ectasias nodulares Se pueden asociar a varios síndromes, sobrecrecimiento óseo o afectación de planos profundos, provocando afectación funcional |
Laserterapia y no antes de los 6 meses de vida | |
| Linfáticas (ML) | Nacimiento o cualquier edad
Cabeza y cuello Tumoraciones bien localizadas, blandas, compresibles, con una coloración azulada. Pueden afectar a tejidos del plano subcutáneo, músculo, hueso o incluso órganos internos, con infiltración difusa Se pueden asociar a varios síndromes, sobrecrecimiento óseo. Complicaciones: sangrado, infección, ulceración. Obstrucción de estructuras cercanas Infecciones víricas cercanas pueden aumentar el tamaño de la lesión |
RMN: Es hiperintensa en T2, el contraste realiza los tabiques internos y permite distinguir entre macroquísticas y microquísticas.
ECO Doppler: útil en las bien localizadas y de fácil acceso.
|
Cirugía: ML microquísticas bien localizada o macroquística refractaria a escleroterapia.
Escleroterapia: macroquísticas. Sirolimus: en malformaciones linfáticas difusas, complejas, en territorios de difícil acceso, con síndromes asociados (sobrecrecimiento óseo, derrame pleural…). Se ha visto que reduce de forma importante el tamaño así como la sintomatología que ocasiona. Tratamiento de las complicaciones: Sangrado: decoloración azulada con dolor e inflamación. Tratamiento conservador con analgesia y reposo. En caso de fiebre se debe acompañar de antibioterapia. Infección: celulitis o infección sistémica. Tratamiento antibiótico oral o sistémico dependiendo de la severidad de la infección.
|
| Venosas (MV)
Antiguamente llamadas “hemangiomas cavernosos” (más frecuentes) |
Al nacimiento o cualquier edad. Crecen con el paciente.
Lesiones varicosas o ectasias, tumoraciones gomosas azuladas o infiltrar cualquier tejido u órgano. Pueden comportar crecimiento local de la zona donde estén (diferencia de tamaño en las extremidades, fracturas patológicas hemartros, compromiso de la vía aérea) Pueden existir flebolitos palpables (dolor e inflamación) Si gran tamaño: ¡¡CID!!
|
RMN con contraste: permite diferenciar entre las ML y las MV. Son lesiones hiperintensas en T2. También aprecia la existencia de flebolitos. No presentan flujo arterial.
ECO Doppler: lesiones de bajo flujo.
|
Escleroterapia
Embolización: se utiliza en caso de MV complejas. Cirugía: MV está bien localizada Aspirina o la HBPM pueden ayudar a la prevención de aparición de flebolitos. Sirolimus: MV complejas |
| Arteriovenosas (MAV) | Agresividad y resistencia al tratamiento.
Localizadas o difusas. Al nacimiento pueden mostrarse como lesiones rosáceas y confundirse con una MC. Al principio son asintomáticas y luego crecen, siendo en la pubertad, embarazo o con los traumatismos donde la lesión se expande y se convierte en una masa y puede provocar isquemia local |
RMN: permite apreciar la totalidad de la lesión y su extensión.
ECO Doppler: su alto flujo las diferencia de las MV. (se hace evidente con el crecimiento del paciente)
|
Embolización mediante angiografía
Cirugía: solo si muy bien localizadas. Embolizaciones paliativas En el caso de encontrarse en extremidades a veces es necesaria la amputación.
|
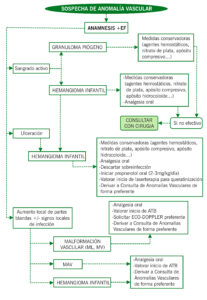
ALGORITMO DE MANEJO
TRATAMIENTO DOMICILIARIO
- Hemangioma infantil ulcerado → manejo conservador del sangrado + inicio de propranolol oral y derivación a consulta de anomalías vasculares de forma preferente.
- Malformación linfática con signos de infección local→ Antibioterapia oral.
- Malformación linfática o venosa con signos de sangrado intralesional, aumento del tamaño de la tumoración y dolor → Analgesia oral + solicitud de ecografía-doppler preferente y derivación a consulta de anomalías vasculares de forma preferente
| CRITERIOS DERIVACIÓN A CONSULTA | CRITERIOS DE INGRESO |
| – No diagnóstico previo de anomalía vascular
– Pérdida de seguimiento en consulta – Aparición de complicaciones no conocidas previamente |
– Mal control del dolor
– Signos de infección no controlada con ATB oral – Signos de alarma: sangrado no controlado, obstrucción de la vía aérea, … |
BIBLIOGRAFÍA
- Duggan EM, Fishman SJ. Holcomb and Ashcraft Pediatric Surgery. Ed 7th. Elsevier 2019. Capítulo 71, Vascular anomalies; p. 1147-70.
- Redondo P.. Clasificación de las anomalías vasculares (tumores y malformaciones): Características clínicas e historia natural. Anales Sis San Navarra [Internet]. 2004 [citado 2021 Ene 31] ; 27( Suppl 1 ): 09-25. Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S1137-66272004000200002&lng=es.
- Caty MG. Complications in pediatric surgery. Ed 1st. Informa Healthcare. 2009. Capítulo 25; Complications of vascular anomalies; p. 429-39.
- Mulliken JB, Glowacki J. Hemangiomas and vascular malformations in infants and children: A classification based on endothelial characteristics. Plast Reconstr Surg 1982; 69(3):412–422.
- Lopez Almaraz R, Lopez Gutierrez JC, Belendez Bieler C, et al. Tumores vasculares en la infancia. An Pediatr 2010; 72(2):143.e1-143.e15.