Iglesias Barroso, Marta
López Marcos, María
Contreras López, Jorge
DEFINICIÓN
El Sistema de Enfermedades de Declaración Obligatoria (EDO) constituye una pieza clave dentro de la Red de Vigilancia Epidemiológica. Su finalidad es la detección precoz para facilitar la toma de medidas encaminadas a proteger la salud de la población. Las enfermedades se pueden clasificar en dos grupos según su circuito de declaración:
DECLARACIÓN URGENTE
Botulismo, brucelosis, cólera, difteria, enfermedad meningocócica, enfermedad neumocócica invasora, enfermedad invasiva por Haemophilus influenzae, fenilcetonuria congénita no detectada en programa de detección de metabolopatías, hipotiroidismo congénito no detectado un programa de detección de metabolopatías, fiebre amarilla, infección por E. coli 0157, legionelosis, listeriosis, meningitis bacteriana, meningitis vírica, meningitis (otra), parálisis flácida, peste, poliomielitis, rabia, reacciones postvacunales graves, rubeola, rubeola congénita, sarampión, tifus exantemático, triquinosis, tuberculosis bacilífera, tuberculosis resistente, tularemia, enfermedades transmisibles emergentes, toxiinfección alimentaria, brote epidémico de infección nosocomial*.
DECLARACIÓN NO URGENTE
Aspergilosis, anisakiasis, carbunco, criptosporidiasis, disentería, encefalopatías (espongiforme, transmisibles, humanas), enfermedad de Lyme, fiebre exantemática mediterránea, fiebre Q, fiebre recurrente por garrapatas, fiebre tifoidea y paratifoidea, hepatitis A, hepatitis B, hepatitis C, herpes genital, infección gonocócica, infección genital por C. trachomatis, infección por VIH, infección aguda por plaguicidas, leishmaniasis, lepra, paludismo, parotiditis, VIH, sífilis, sífilis congénita, tétanos, tétanos neonatal, tosferina, toxoplasmosis congénita, tuberculosis (pulmonar y otras localizaciones), varicela.
ENFERMEDADES DE DECLARACIÓN OBLIGATORIAS MÁS FRECUENTES
| ENFERMEDAD | TRANSMISIBILIDAD | AISLAMIENTO ESCOLAR | MEDIDAS PREVENTIVAS |
| Campilobacteriosis | – Ingesta de agua, alimentos crudos o mal cocinados, vía fecal-oral.
– Periodo de incubación: 1-10 días. – Periodo de contagio: 3-7 semanas sin tratamiento. |
Hasta 24-48 horas sin síntomas (diarrea). | Bajo riesgo de transmisión.
No indicada quimioprofilaxis a contactos. |
| Enfermedad meningocócica | – Secreciones respiratorias y contacto estrecho.
– Periodo de incubación: 2-10 días (normalmente 3-4). – Periodo de contagio: hasta 24 horas tras iniciar tratamiento (semanas-meses sin tratamiento).
|
Hasta erradicación del germen. | – Quimioprofilaxis: en las primeras 24 horas tras aparición del caso índice.
o Contacto estrecho con caso índice los 7 días previos. o En guarderías y centros de educación infantil a todos los niños y personal del aula. Si aparece un caso en un aula distinta, se considerará contacto a todos los niños y personal del centro. o No es necesaria en centros de educación primaria, secundaria ni universidad (salvo contacto estrecho). o Personal sanitario si reanimación boca a boca, IOT y/o aspiración de secreciones respiratorias. o El propio paciente tras el alta si ha sido tratado con antibióticos distintos de cefotaxima o ceftriaxona. o Neonatos: rifampicina 5 mg/kg/12h vo 2 días. o <12 años: rifampicina 10 mg/kg/12h vo 2 días (máx. 1200 mg/día) o >12 años: ciprofloxacino 500 mg vo 1 dosis o ceftriaxona 250 mg im 1 dosis o azitromicina 500 mg vo 1 dosis o rifampicina 300 mg/12h vo 2 días. – Si serogrupo C: vacunar a contactos no vacunados previamente. |
| Hepatitis A | – Vía fecal-oral, agua y alimentos.
– Periodo de incubación:15-50 días. – Periodo de contagio: desde 2 semanas antes hasta 1 semana tras iniciar los síntomas (pico justo antes de iniciar los síntomas). |
5-7 días tras inicio de síntomas o ictericia en menores de 5 años (no hay consenso en mayores).
|
La profilaxis post-exposición (vacuna) puede considerarse para contactos estrechos y brotes en guarderías (antes de 14 días tras la exposición). Valorar necesidad de añadir inmunoglobulina polivalente en inmunodeprimidos o hepatópatas.
|
| Parotiditis | – Vía respiratoria y saliva.
– Periodo de incubación: 2-3 semanas (14-25 días). – Periodo de contagio: desde 2 días antes hasta 9 días después de iniciar los síntomas (máximo de 2 días antes a 4 días después). |
5 días tras inicio de los síntomas. | No eficacia de la profilaxis post-exposición. Revisar estado vacunal del paciente y sus contactos.
Vacunar a susceptibles con triple vírica.
|
| Salmonelosis | – Alimentos, agua, vía fecal-oral y animales.
– Periodo de incubación: 6-72 horas (normalmente 12-36 horas). – Periodo de contagio: de días a semanas (eliminación durante meses en menores de 1 año). |
Hasta 48 horas sin síntomas (diarrea), recomendándose dos coprocultivos negativos separados 24 horas antes de volver a la escuela. | Durante la fase aguda de la enfermedad, aislamiento entérico del paciente con desinfección concurrente de heces y objetos contaminados con las mismas.
Lavado de manos tras cambiar pañales de niños o pacientes enfermos.
|
| Sarampión | – Vía respiratoria.
– Periodo de incubación: de 6 a 21 días (mediana 13 días). – Periodo de contagio: desde 4 días antes a 4 días después de aparición del exantema. |
Hasta 4-5 días tras inicio del exantema.
|
Vacunación a contactos estrechos (72 horas antes del diagnóstico) susceptibles o no vacunados, en las primeras 72 horas post exposición.
Valorar inmunoglobulina polivalente (400 mg/kg iv) en menores de 6 meses, embarazadas e inmunodeprimidos.
|
| Tosferina | – Vía respiratoria.
– Periodo de incubación: 7-10 días (hasta 21). – Periodo de contagio: máximo dos semanas tras inicio de la tos (hasta 7 semanas sin tratamiento).
|
5 días desde el inicio del tratamiento. | – Profilaxis post exposición si infección comprobada o probable por Bordetella pertussis. Independientemente del estado vacunal, los convivientes y contactos estrechos o de alto riesgo deben recibir profilaxis en las primeras 2-3 semanas desde el inicio de los síntomas. No está indicado tratar a compañeros de clase asintomáticos. El tratamiento de elección es azitromicina:
o < 6 meses: 10 mg/kg/día vo en una dosis, 5 días. o >6 meses: 10 mg/kg/día vo el primer día (máximo 500 mg/día), del 2º al 5º día 5 mg/kg/día vo (máximo 250 mg/día). o Adolescentes y adultos: 500 mg vo el primer día, del 2º al 5º día 250 mg/día vo. – Completar la vacunación de convivientes y contactos íntimos, o administrar dosis de recuerdo (si >3 años de última dosis en menores de 7 años, DTPa / si >10 años de última dosis en mayores de 7 años, dTpa). |
| Tuberculosis | – Vía respiratoria.
– Periodo de incubación: de pocas semanas a años. – Periodo de contagio: en función de la forma de TBC, puede ser muy prolongado sin tratamiento. |
Si es pulmonar, hasta completar 2 semanas de tratamiento.
|
Profilaxis post exposición en <5 años o inmunocomprometidos que cumplan los siguientes requisitos (todos):
1. Contacto reciente estrecho (>4 horas diarias en el mismo habitáculo cerrado) durante los últimos 3 meses con un paciente confirmado o sospechoso de TB bacilífera. 2. Mantoux <5mm o IGRA negativo. 3. Ausencia de signos y síntomas compatibles con TB. 4. Si indicada RX (niños pequeños y pacientes inmunocomprometidos), debe ser normal. Se realizará con isoniacida 10 (7-15) mg/kg/día vo, 8-10 semanas (máximo 300 mg/día) en <5 años, niños de cualquier edad con tratamiento inmunosupresor o comorbilidades. Romper el contacto entre el niño y el caso bacilífero hasta 2 semanas de tratamiento adecuado. Suspender si el Mantoux a las 8-10 semanas es <5 mm y no han aparecido síntomas. Si >5 mm, valorar ITBL o enfermedad tuberculosa. |
| Varicela | – Vía respiratoria, vertical, contacto directo con líquido de las ampollas.
– Periodo de incubación:10-21 días. – Periodo de contagio: desde 2 días antes de la erupción hasta que se secan todas las costras (mínimo 5 días tras la erupción). |
Hasta que todas las lesiones estén en fase de costra.
|
– Vacunación post-exposición: en los 3-5 días siguientes a la exposición en individuos sanos susceptibles.
– IG específica: expuestos con riesgo de varicela grave (inmunodeprimidos, prematuros…) en los que está contraindicada la vacuna. 25 UI/kg iv 1 dosis. Útil las primeras 72 horas post exposición. – Antivirales: alternativa a la administración de inmunoglobulinas. Aciclovir oral (60 mg/kg/día vo cada 8 horas durante 7 días). Administrarse durante los 7 días siguientes a la exposición. |
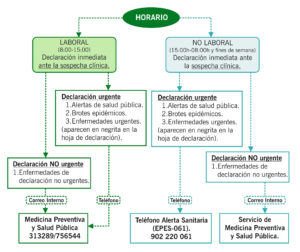
CIRCUITO DE DECLARACIÓN
- Descargue el modelo general de declaración desde la intranet (Intranet/Unidades de Gestión Clínica/UCEIMP/Medicina Preventiva/Documentos Compartidos/EDOs). Para las enfermedades que aparecen en letra subrayada debe adjuntarse, un modelo específico que se debe descargar en la misma dirección.
- Marque con un aspa (X) la casilla de la enfermedad a declarar. En todos los casos la declaración se hará desde el mismo momento de la sospecha clínica, aunque no exista aún diagnóstico confirmado.
- Modo de activación del circuito en función del horario y del carácter urgente o no de la situación.
- Es recomendable enviar las declaraciones al siguiente correo electrónico: edo.hvr.sspa@juntadeandalucia.es.
BIBLIOGRAFÍA
- Guía PRIOAM HUVR. https://guiaprioam.com/
- Protocolo de Enfermedades de Declaración Obligatoria. Servicio de Medicina Preventiva y Salud Pública, HUVR.
- Guerero Fernández J, et al. Manual de Diagnóstico y terapéutica en pediatría 6ª ed. 2017.
- Seijas Martínez-Echevarría L., Ribes Hernández P. Recomendaciones de exclusión escolar por causas infecciosas (v.2/2018). Guía_ABE. Infecciones en Pediatría. Guía rápida para la selección del tratamiento antimicrobiano empírico [en línea] Disponible en http://www.guia-abe.es
- Comité asesor de vacunas online. https://vacunasaep.org/profesionales
- Mellado Peña MJ, et al. Actualización del tratamiento de tuberculosis en niños. An Pediatr (Barc). 2018;88(1): 52.e1-52.e12.
- Fernández M, et al. Failure of rifampin to eradicate group B streptococcal colonization in infants. Pediatr Infect Dis J, 2001;20:371–6.