Pérez-Torres Lobato, María
Solano Páez, Palma
| SÍNDROME MEDIASTÍNICO SUPERIOR (SMS) Y DERRAME PLEURAL MALIGNO | SIGNOS, SÍNTOMAS Y HALLAZGOS EXPLORATORIOS | PRUEBAS COMPLEMENTARIAS |
| Ocasionado por compresión de la tráquea o bronquios superiores por una masa tumoral mediastínica, frecuentemente en mediastino anterior.
A menudo coexiste con síndrome de vena cava superior (SVCS), derrame pleural neoplásico y Síndrome de Lisis Tumoral (SLT). Forma de presentación de enfermedad neoplásica: EMERGENCIA ONCOLÓGICA.
Causas más frecuentes de masa mediastínica anterior: Síndromes Linfoproliferativos (SLP): Linfoma No Hodgkin (T>B), Linfoma Hodgkin, Leucemia Linfoblástica Aguda (T). Otros: Sarcoma, Tumor germinal (teratoma). |
Triada: Disnea, ortopnea y tos.
Exploración Física: ACP: Hipoventilación, asimetría auscultatoria +/- desplazamiento de tonos cardiacos que suelen estar apagados. Soplo tubárico en derrame pleural. Estridor (relacionado con mayor riesgo anestésico), tiraje, aumento de red vascular superficial torácica. Edema «en esclavina». Quejido respiratorio, pulso paradójico e hipoxemia que empeora en decúbito. Valorar adenopatías y visceromegalia que orientan a Síndrome Linfoproliferativo.
|
Radiografía AP y lateral: Ocupación de mediastino anterior y/o existencia y cuantía de derrame pleural. Valorar: desplazamiento y calibre de vía aérea, presencia de metástasis pulmonares (orienta a sarcoma).
Laboratorio Urgente: Hemograma con Frotis de sangre periférica (FSP)+/- Citometría de SP, Bioquímica con perfil de lisis tumoral (SLT) (Ácido úrico y LDH muy elevados en SLP). E.Coagulación, citometría en SP, marcadores tumorales1 TC torácico sin contraste: Confirmación y tipificación de masa mediastínica, salvo intolerancia al decúbito/paciente crítico: Valorar ecografía torácica. Ecocardiografía: Función ventricular y derrame pericárdico. EKG: Signos de bajo voltaje en casos graves. Diagnóstico etiológico: Toma precoz de muestra por este orden: 1º) Aspirado de líquido pleural para citología (fijar con alcohol) y citometría de flujo. Permite mejorar situación respiratoria y puede aportar diagnóstico etiológico. 2º) Adenopatía periférica (exéresis, no indicada PAAF) 3º) Biopsia de masa primaria* |
Marcadores tumorales1: alfa-fetoproteina, Beta-HCG, enolasa neuronal específica: Sospecha en masas de mediastino posterior
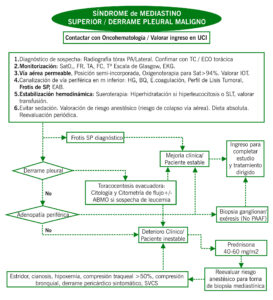
ALGORITMO
COMPLICACIONES DEL TRASPLANTE DE PROGENITORES HEMATOPOYÉTICO (TPH)
Las complicaciones del periodo de pre-injerto normalmente aparecen cuando el paciente se encuentra hospitalizado durante el TPH. A continuación, se resumen las complicaciones más relevantes por su frecuencia/gravedad.
MANEJO DE LAS COMPLICACIONES POST-TPH
| ENFERMEDAD | DIAGNÓSTICO | TRATAMIENTO |
| Neumonía por Pneumocystis jirovecii
Factores de riesgo: neoplasia (++hematológica), tratamiento inmunosupresor prolongado, no profilaxis, etc |
Neumonía + factores de riesgo + radiología sugestiva (Dco definitivo: Fibro-/BAL)
*Clínica: fiebre/febrícula, tos no productiva, taquipnea, disnea, hipoxemia. ACP a menudo anodina, poca correlación con grado afectación clínica. *Radiología: Rx tórax: Infiltrado hiliar intersticial bilateral. Raro unilateral/DP. Si dudas/normal, TC. |
Cotrimoxazol (TMP/SMX):
20 mg/kg/día de trimetoprim (max 960 mg/día) y 100 mg/kg/día sulfametoxazol IV cada 6-8 h. Alternativa: pentamidina 4 mg/kg iv/24 h Valorar añadir: metilprednisolona 40mg/iv/12h si Sat02<90%/ distrés moderado-severo. |
| Neumonía por CMV
Factores de riesgo: receptor y/o donante seropositivo(s), infección previa por CMV, transfusión de hemoderivados no filtrada, etc. |
*Clínica: tos no productiva, disnea, hipoxemia, fiebre puede estar ausente, ACP puede ser normal.
*Laboratorio: leucopenia/leucocitosis *PCR CMV sangre *Radiología: infiltrado intersticial bilateral/normal. Si dudas/ normal, TC. Diagnóstico definitivo: fibro-/BAL |
Si PMN > 1000. Ganciclovir 5 mg/Kg/iv/12 h.
Si PMN < 1000. Foscarnet 60 mg/Kg/iv/8 h Si gravedad, valorar añadir gammaglobulina 0,4 gr/Kg |
| Neumonía pulmonar idiopática
(Alogénico>> autólogo) |
Hipoxemia + infiltrado pulmonar en radiografía de tórax en ausencia de insuficiencia cardíaca congestiva y sin evidencia de etiología infecciosa.
Pruebas complementarias: descartar infeccioso, radiografía y TC tórax, BAL, biopsia pulmonar.
|
Corticoides
|
| Hemorragia alveolar difusa
(Alogénico= autólogo) |
Clínica: tos, disnea, fiebre, hipoxemia, distrés. Rara la hemoptisis.
Radiología: infiltrado bilateral multilobar, a veces precede a la clínica. Confirmación: BAL |
Corticoides
|
BIBLIOGRAFÍA
- Tanaka T, Amano H, Tanaka Y, et al. Safe diagnostic management of malignant mediastinal tumors in the presence of respiratory distress: a 10-year experience. BMC Pediatr. 2020 Jun 10;20(1):292.
- Malik R, Mullassery D, Kleine-Brueggeney M, et al. Anterior mediastinal masses – A multidisciplinary pathway for safe diagnostic procedures. J Pediatr Surg. 2019.54(2):251-254.
- Reddy CSK, Phang DLK, Ng ASB, Tan AM. A simplified approach for anaesthetic management of diagnostic procedures in children with anterior mediastinal mass. Singapore Med J. 2020 Jun;61(6):308-311. doi: 10.11622/smedj.2019139. Epub 2019 Nov 4. PMID: 31680177; PMCID: PMC7905131.
- Hack HA, Wright NB, Wynn RF. The anaesthetic management of children with anterior mediastinal masses. Anaesthesia. 2008 Aug;63(8):837-46. doi: 10.1111/j.1365-2044.2008.05515.x. Epub 2008 Jun 10. PMID: 18547295.
- Koegelenberg CFN, Shaw JA, Irusen EM, Lee YCG. Contemporary best practice in the management of malignant pleural effusion. Ther Adv Respir Dis. 2018;12: 1753466618785098.
- Feller-Kopman DJ, Reddy CB, DeCamp MM, et al. Management of Malignant Pleural Effusions. An Official ATS/STS/STR Clinical Practice Guideline. Am J Respir Crit Care Med. 2018.1;198(7):839-849.
- Navanandan N, Stein J, Mistry RD. Pulmonary Embolism in Children. Pediatr Emerg Care. 2019 Feb;35(2):143-151.
- Mantadakis E. Pneumocystis jirovecii Pneumonia in Children with Hematological Malignancies: Diagnosis and Approaches to Management. J Fungi (Basel). 2020.2;6(4):331.
- Travi G, Pergam SA. Cytomegalovirus pneumonia in hematopoietic stem cell recipients. J Intensive Care Med. 2014 Jul-Aug;29(4):200-12.
- Soubani AO, Pandya CM. The spectrum of noninfectious pulmonary complications following hematopoietic stem cell transplantation. Hematol Oncol Stem Cell Ther. 2010;3(3):143-57