Calderón Romero, María Inmaculada
Alonso Salas, Maria Teresa
Los pacientes con patología neurológica crónica representan más del 75% de los pacientes seguidos por los equipos de Cuidados Paliativos Pediátricos. Con frecuencia, van a presentar dificultades en la capacidad de comunicación verbal, por lo que la expresión de llanto e irritabilidad suele ser reflejo de diversas situaciones patológicas subyacentes, afectando de forma significativa la calidad de vida tanto del niño como de su familia. Estos problemas presentan por lo general una etiología multifactorial y un solapamiento entre ellos, dificultando su reconocimiento y manejo.
DOLOR
En este subgrupo de pacientes, las escalas empleadas para su gradación deberán estar adaptadas tanto a la edad, como al nivel cognitivo y comunicativo del paciente. La más frecuente es la denominada escala FLACC-r (Face, Legs, Activity, Cry, Consolability).
Entre posibles causas subyacentes de dolor debemos investigar encontramos:
| PROBLEMA | CAUSA |
| Cefalea | HTIC, malfunción VDVP… |
| Erosiones corneales | Afectación del V o VII PC, hiponimia, estado de mínima conciencia… |
| Afectación ORL | Sinusitis y otitis (predisposición por microcefalia), gingivitis y problemas de dentición (en relación a FAEs). |
| Gastrointestinal | Reflujo gastroesofágico, estreñimiento, pancreatitis (en relación a toma de FAEs), dismotilidad intestinal. |
| Genitourinario | Globo vesical, vejiga neurógena, litiasis (en relación a toma de FAEs o dieta cetogénica), infecciones de orina (incontinentes). |
| Piel | Zonas de apoyo para úlceras por presión y zonas de roce de dispositivos (férulas, interfases VMNI, botón gástrico). |
| Dolor osteoarticular | Contracturas, deformidades, escoliosis, espasmo muscular… |
| Infecciones | Propias de la edad pediátrica. Mayor predisposición a infección respiratoria, ORL e ITU. |
| Hiperalgesia visceral | Distensión visceral, dismotilidad, disregulación autonómica, dolor central. |
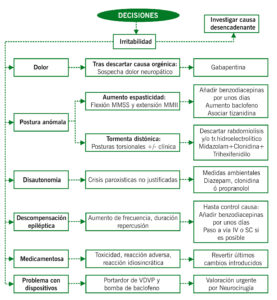
Una vez hallamos realizado una completa anamnesis y exploración, descartando cualquier causa orgánica a la que podamos atribuir la irritabilidad, tendremos que tener en cuenta que podría tratarse de un dolor neuropático, en el que el daño se sitúa a nivel del sistema nervioso central o periférico.
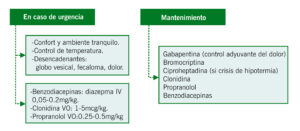
En estas situaciones se beneficiaría de un tratamiento empírico con fármacos como la gabapentina, pregabalina o antidepresivos tricíclicos.
AUMENTO DE ESPASTICIDAD
La espasticidad es el incremento del tono muscular dependiente de la velocidad, asociado a un reflejo miotático exagerado, que forma parte del síndrome de motoneurona superior. Esta no afectará a todos los grupos musculares por igual, por lo que el desequilibrio de fuerzas unido a la debilidad conlleva a una limitación del movimiento que con el tiempo originará contracturas y deformidades. La espasticidad en sí no suele ser dolorosa, pero sí el daño a nivel musculoesquelético, de ahí la importancia de su control en estadios precoces. En su correcto manejo, además de un tratamiento sintomático, resulta fundamental estudiar y tratar sus posibles causas desencadenantes (infecciones, dolor, mala tolerancia farmacológica…).
| Espasticidad focal |
| Toxina botulínica à contactar con Rehabilitación. |
| Espasticidad generalizada |
| Baclofeno à Fármaco de primera elección. Puede precisar altas dosis por vía enteral. |
| Tizanidina à Fármaco de segunda elección. Plantear cambio o asociación a baclofeno. |
| Benzodiacepinas (diazepam) à Limitado a periodos cortos en contexto de exacerbación |
| Clonidina à Terapia adyuvante, control de clínica disautonómica asociada. |
| Espasticidad refractaria |
| Baclofeno intratecal à test de baclofeno intratecal mediante punción lumbar. |
TORMENTA DISTÓNICA
La distonía es un trastorno del movimiento de tipo hipercinético en el que existe una contracción simultánea de músculos agonistas y antagonistas dando como resultado movimientos repetitivos, torsiones y posturas anómalas. En contexto de factores precipitantes: dolor, infección, cirugía, fármacos anestésicos, introducción o retirada rápida de fármacos… puede experimentarse una reagudización de la disquinesia asociada a sintomatología autonómica (taquicardia, taquipnea, desaturación…) denominada tormenta distónica o estatus distónico. Se trata de una situación con una importante morbimortalidad, debiendo investigar complicaciones tales como:
| COMPLICACIÓN | CAUSA | TRATAMIENTO |
| Dolor | Somático: inflamación y destrucción muscular.
Neuropático: posible atrapamiento nervioso. |
Analgesia según estrategia de la OMS. Fármacos adyuvantes como gabapentina, pregabalina y amitriptilina. |
| Hipertermia | Asociado a la disautonomía y a la contracción muscular sostenida. | Fiebre central con respuesta a naproxeno. Medidas físicas. |
| Rabdomiolisis | Contracción muscular mantenida. Mioglobinuria e hiperCKemia. | Asegurar una correcta hidratación. |
| Deshidratación y trastornos hidroelectrolíticos | Destrucción muscular, sudoración, aumento de requerimientos y disminución de aportes. | Adecuado balance de líquidos.
Vigilar hipernatremia, hiperpotasemia, hipocalcemia y acidosis. |
| Insuficiencia renal | Mioglobinuria y deshidratación. | Correcta hidratación. |
| Insuficiencia respiratoria | Por afectación bulbar y de musculatura respiratoria. | Control de secreciones y soporte respiratorio. |
Su manejo precisa de:
- Una adecuada monitorización: FC, FR, TA, Tª, SatO2.
- Control analítico: hemograma, bioquímica con función renal, creatinquinasa, iones (incluir sodio), perfil renal y hepático (hipertransaminasemia de origen muscular), gasometría, elemental de orina (si hematuria descartar mioglobinuria).
- Sueroterapia con sueros isotónicos para mantenimiento de las necesidades basales añadiendo entorno a un 10-20% extra por aumento de pérdidas insensibles.
- Adecuado aporte calórico para evitar el catabolismo por aumento de requerimientos.
Según diversas escalas sobre la gradación de la gravedad del estatus distónico, una CPK por encima de 1000 UI/L sería indicación de un tratamiento urgente.
El tratamiento específico de la tormenta distónica incluiría la combinación de:
- Sedantes como midazolam y propofol.
- Relajantes musculares como el baclofeno y la clonidina.
- Moduladores de la neurotransmisión dopaminérgica: trihexifenidilo, haloperidol, tetrabenazina y levodopa.
El más empleado sería la combinación de midazolam, clonidina y el efecto sinérgico de los moduladores dopaminérgicos (trihexifenidilo, haloperidol y tetrabenazina), unido al control del factor desencadenante y una adecuada analgesia.
CRISIS DISAUTONÓMICAS
La disautonomía consiste en una hiperactividad paroxística de sistema nervioso autónomo a nivel del diencéfalo (tálamo e hipotálamo) y tronco cerebral que ocurre en pacientes con daño cerebral de diferente índole, siendo especialmente frecuente tras daño hipóxico.
Requiere de una anamnesis dirigida, ya que son signos que los padres suelen atribuir a otras causas tales como dolor o mal control de crisis comiciales. La clínica incluye: taquicardia/bradicardia, hipo o hipertensión arterial, hipertermia/hipotermia, rush facial y/o corporal, sudoración, aumento de secreciones, problemas gastrointestinales (nauseas/vómitos/distensión abdominal/ritmo intestinal), micciones frecuentes/retención urinaria, aumento del tono muscular o postura distónica, agitación.
Su reconocimiento y tratamiento precoz evitará la aparición de comorbilidades asociadas. Por tanto, el tratamiento busca disminuir la frecuencia, duración e intensidad de dichas crisis, siendo fundamental el control de los factores desencadenantes.
DESCOMPENSACIÓN EPILÉPTICA
Por lo general suelen ser pacientes con encefalopatías epilépticas farmacorresistentes y con un enfoque paliativo que no busca eliminar por completo las crisis, sino disminuir su frecuencia, duración, intensidad y duración del postcrítico. Por ello, en situación de descompensación y buscando limitar los ingresos hospitalarios, el manejo se basa en:
- Control de la causa subyacente.
- Asociar al tratamiento benzodiacepinas enterales (diazepam o clobazam) durante un corto periodo de tiempo hasta lograr el control de la causa desencadenante, con el objetivo de aumentar el umbral de excitabilidad del SNC y evitar las crisis prolongadas o recurrentes.
- En último caso, paso a vía intravenosa o subcutánea de aquellos fármacos que admitan esta vía de administración.
REACCIONES MEDICAMENTOSAS
Valorar últimos cambios terapéuticos en relación a introducción o retirada de fármacos.
- Toxicidad medicamentosa: fármacos gastrolesivos, pancreatitis, hepatitis, litiasis…
- Reacciones adversas: cambios conductuales, acatisia (antidopaminérgico), mioclonías (opioides)…
- Reacción paradójica: benzodiacepinas, neurolépticos.
PROBLEMAS CON DISPOSITIVOS
VÁLVULA DE DERIVACIÓN VENTRÍCULO-PERITONEAL
Podemos encontrar complicaciones infecciosas (en caso de recambio valvular reciente, presencia de recientes o infección de la herida quirúrgica), por fallo mecánico (obstrucción del catéter ventricular, desconexión accidental del sistema u obstrucciones distales) y malfunciones (ventrículos en herradura por hiperdrenaje). Debemos sospecharlo y contactar con Neurocirugía en caso de:
- Irritabilidad no justificada
- Somnolencia y letargia
- Cefalea
- Vómitos no justificados
- Alteración del comportamiento
- Aumento de ataxia y nistagmo de nueva aparición
- Afectación de oculomotores de nueva aparición
- febril descartados otros focos.
- Cambio de aspecto de herida quirúrgica
BOMBA DE BACLOFENO INTRATECAL
Debemos mantener un alto índice de sospecha de las principales complicaciones que requieran de la intervención de Neurocirugía, tales como:
- Complicaciones quirúrgicas: infecciones locales, problemas con el catéter, colecciones por fugas.
- Sobredosificación (hipotonía y letargia): reducir o parar el ritmo de infusión. Necesidad de soporte respiratorio, valorar ingreso en UCI. Uso de antídoto: fisostigmina.
- Sd abstinencia (agitación, espasmos y convulsiones) por falta de relleno o problema del catéter o bomba): precisa dosis elevadas de baclofeno enteral.
ALGORITMO DE DECISIONES
VADEMECUM
| FÁRMACO | DOSIS |
| Amitriptilina (enteral) | 0.2-1mg/kg/24h |
| Gabapentina (enteral) | 5-10mg/kg/8h |
| Pregabalina (enteral) | 1-6mg/kg/día c/8-12h |
| Morfina (enteral) | 0.1-0.2mg/kg/4h si precisa |
| Baclofeno (enteral) | 0.1mg/kg/8h (máx Inicio 5mg c/8h), aumentar hasta 0.75-2mg/kg/día en 3 dosis. |
| Baclofeno (intratecal) | Dosis inicial de 100-200mcrg/día. Aumento progresivo de 50mcrg |
| Tizanidina (enteral) | Empezar 0.05mg/kg/día c/12-24h. Aproximadamente 1mg c/24h (<7años) o 2mg c/24h (>7 años). |
| Clonidina (enteral) | 1-5mcg/kg/8h |
| Clonidina (BIC) | 0.5-1mcg/kg/h |
| Diazepam (enteral) | 0.1-0.2mg/kg/8h si precisa |
| Diazepam (IV) | 0.1-0.3mg/kg/dosis |
| Midazolam (BIC) | 0.05-0.1mg/kg/h |
| Clonazepam (enteral) | 0.01-0.03mg/kg/8h (1gota=0-1mg) |
| Clobazam (enteral) | 0.3-1mg/kg/día c/8-12h |
| Propofol (BIC) | 1-6mg/kg/h |
| Trihexifenidilo (enteral) | Empezar 1mgs/8h (<8 años) o 2mgs/8h (>8 años). Subir dosis total de 1mg (<8años) a 2mgs (>8años) cada 7 días (dosis máx 10mgs/8h) |
| Haloperidol (enteral) | 12.5-25 micrograms/kg /12h (max 10mg/d) |
| Tetrabenazina (enteral) | <4años empezar con 6.25mgs una vez al día
>4años empezar con 12.5mgs una vez al día, subir hasta 12.5mgs/8h |
| Levodopa (enteral) | 1-10mg/kg/día cada 8h |
| Propranolol (enteral) | 0.5–1 mg/kg/día cada 6-12h |
| Bromocriptina (enteral) | Inicio a 0.025mg/kg/24h, aumentar hasta máximo 0.05mg/kg/8h. |
| Ciproheptadina (enteral) | 0.04-0.08mg/kg/8h |
| Levomepromazina (enteral) | 0.5-1mg/kg/día c/8-12h (1gota=1mg) |
| Alimemazina (enteral) | 0.3-1mg/kg/día c/8-12h (1gota=1.25mg) |
BIBLIOGRAFÍA
- Watson M, Campbell R, Vallath N, Ward S, Wells J. Oxfor Handbook of Palliative Care. 3 ed. Oxford Medical Publications, 2019.
- Association for Paediatric Palliative Medicine Master Formulary. 5ª ed 2020. Disponible:
- https://www.appm.org.uk/_webedit/uploaded
- Klick JC, Hauer J. Pediatric Palliative Care. Curr Probl Pediatr Adolesc Health Care. 2010; 40(6):120-151.
- Rasmussen LA, Gregoire MC. Challenging neurological symptoms in paediatric palliative care: An approach to symptom evaluation and management in children with neurological impairment. Child Health. 2015;20(3):159-165.
- Prince T, Naveen B P 1, Sangeetha Y , Judy AJ, Maya T. Status dystonicus: Diagnosis and management of a rare and challenging entity. J Pediatr Rehabil Med. 2019;12(1):71-74.
- Burton JM, Morozova OM. Calming the Storm: Dysautonomia for the Pediatrician. Curr Probl Pediatr Adolesc Health Care. 2017;47(7):145-150.