Aróstegui Aguilar, Jorge
Durán Romero, Antonio José
Bernabéu Wittel, José
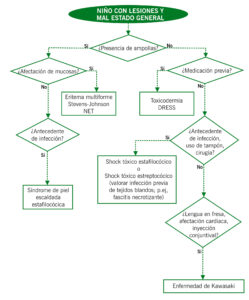
En el ámbito de las urgencias dermatológicas del paciente pediátrico podemos encontrar el eritema multiforme, entidad causada en la mayoría de casos por infecciones previas (virus herpes simple, mycoplasma…) que no suele suponer un riesgo vital para el paciente.
El eritema multiforme major afecta a mucosas y los pacientes presentan síntomas sistémicos frecuentemente.
El síndrome de Stevens-Johnson y la necrólisis epidérmica tóxica son dos variantes de un mismo proceso: la primera menos grave, con afectación menor del 10% de la superficie corporal, y la segunda es más severa, con una afectación mayor del 30% del tegumento.
La etiología más frecuente de estas dos entidades son los fármacos.
Otra toxicodermia que puede afectar de forma importante el estado general del niño es la reacción a fármacos con eosinofilia y síntomas sistémicos (DRESS), donde la afectación orgánica puede ser potencialmente mortal.
El síndrome de piel escaldada estafilocócica es una infección mediada por toxinas estafilocócicas con una mortalidad mayor del 4% en niños.
En el caso del síndrome del shock tóxico estafilocócico el agente etiológico de la enfermedad es una exotoxina producida por el estafilococo aureus. En cambio, el síndrome de shock séptico estreptocócico es causado por la infección de estreptococos del grupo A productores de toxinas.
Para finalizar, la enfermedad de Kasawaki es enfermedad multisistémica febril de etiología desconocida que es una de las mayores causas de cardiopatía adquirida en la población pediátrica.
| CLÍNICA | DIAGNÓSTICO | |
| Eritema multiforme | – Cutánea: pápulas eritematosas en diana simétricas en dorso de zonas acrales. Cara, cuello, palmas, plantas y zonas flexurales se pueden ver afectadas.
– Mucosa: posible afectación oral, ocular y genital. – Sistémica: pródromos pseudogripales. |
– Clínico. Investigar si infección de vías respiratorias o infección herpética reciente.
– Biopsia cutánea si presentación atípica. |
| Stevens-Johnson NET |
– Cutánea: piel intensamente dolorosa. Máculas eritematosas con centro purpúrico o eritema difuso. Se inicia en cara y tórax para posteriormente extenderse a toda la superficie corporal. Después aparecen ampollas flácidas con signo de Nikolsky +
– Mucosas: Costras y erosiones dolorosas en mucosa oral, ocular o genital. La mucosa conjuntival puede desarrollar cicatrices con aparición de sinequias. – Sistémica: fiebre de hasta 39ªC y síntomas pseudogripales. Odinofagia, fotofobia, escozor conjuntival. |
– Clínico. Valorar la medicación que toma el paciente
– Biopsia cutánea |
| DRESS | – Cutánea: Erupción maculo-papulosa que progresa a un eritema coalescente simétrico en tronco y extremidades. El edema facial es un síntoma muy característico. La afectación de mucosas es menos habitual
– Sistémica: fiebre mayor de 38,5 ºC con adenopatías. No es rara la afectación hepática, renal, pulmonar o cardiaca |
– -Clínico. Importante preguntar por medicación nueva en las últimas 6 semanas
– Utilizar para el diagnóstico el sistema de puntuación RegiSCAR – Biopsia cutánea |
| Sd. piel escaldada estafilocócica | – Cutánea: inicialmente eritema macular y dolor cutáneo. Después ampollas flácidas sobre el eritema con Nikolsky +. Costras y fisuración alrededor de boca, nariz y ojos
– Sistémica: fiebre, malestar general, irritabilidad |
– Clínico. Foco de infección en nasofaringe o conjuntivas
– Biopsia cutánea si dudas diagnósticas – Las ampollas son estériles por lo que no se recomienda el cultivo bacteriológico – Realizar el cultivo del sitio sospechoso de infección primaria |
| Sd. shock tóxico estafilocócico | – Cutánea: eritrodermia con afectación de palmas y plantas
– Mucosas: hemorragia de conjuntiva y esclera. Hiperemia orofaríngea y vaginal. En casos severos ulceración de mucosas – Sistémica: fiebre, hipotensión, síntomas gastrointestinales, mialgias, afectación renal, afectación hepática o síntomas neurológicos |
– Clínico. Preguntar sobre uso de tampones (adolescentes), cirugías previas o infección reciente
– Cultivos bacteriológicos sanguíneos, de mucosas y de lesiones |
| Sd. shock tóxico estreptocócico | – Cutánea: Eritema macular generalizado. En ocasiones lesiones ampollosas. Descamación manos y pies.
– Sistémica: debuta como dolor intenso local en una extremidad y síntomas pseudogripales. Fracaso orgánico precoz (insuficiencia renal, coagulación intravascular diseminada…) |
– Clínico. Valorar infección de partes blandas previa.
– Se realiza el diagnóstico definitivo con el aislamiento de estreptococo del grupo A en un foco estéril (sangre, líquido cefaloraquídeo…) |
| Enfermedad de Kawasaki | – Cutáneas: inicio en forma de eritema y descamación perineal que se extiende a tronco y extremidades (afectación de palmas y plantas). Edema indurado en dorso de manos y pie.
– Mucosas: lengua en fresa y fisuras labiales. Inyección conjuntival bilateral no purulenta – Sistémica: adenopatía cervical unilateral, fiebre alta, artritis y afectación cardiaca (miocarditis, derrames pericárdicos, insuficiencia cardiaca congestiva y aneurismas coronarios) |
– Clínico |
ALGORITMO
| MANEJO HOSPITALARIO | |
| Eritema multiforme | – Ingreso hospitalario si afectación de mucosa oral con imposibilidad de tolerancia oral.
– Afectación cutánea: corticoides baja-media potencia según localización. Si prurito, anti-H1 vía oral. – Afectación oral: corticoides alta potencia, enjuagues analgésicos. Si afectación severa se pueden utilizar corticoides vía sistémica. (prednisona 0,5 mg/kg/d) – Derivación a oftalmología si afectación ocular. |
| Stevens-Johnson NET | – Gravedad según SCORTEN.
– Analítica: HG, BQ, gasom., hemocultivos, serologías. – Cultivos periódicos de las lesiones. Antibioterapia si infección. – Cuidado de lesiones diario. – Valoración oftalmológica temprana. – Sedoanalgesia. – Fluidoterapia. – Soporte nutricional. – Prevención infecciones: manejo del paciente bajo condiciones de esterilidad, utilización de antisépticos. – Sin clara evidencia de eficacia de terapias sistémicas como los corticoides sistémicos, ciclosporina, gammaglobulinas intravenosas, plasmaféresis o anticuerpos monoclonales anti-TNF. |
| DRESS | – Retirada del fármaco.
– Enf. leve-moderada: tratamiento sintomático. – Enf. grave: corticoides sistémicos como primera línea de tratamiento (prednisona 0,5 mg/kg/d). Otras opciones como segunda línea de tratamiento son la ciclosporina, inmunoglobulinas intravenosas o inhibidores de JAK-kinasa. |
| Síndrome piel escaldada estafilocócica | – Antibioterapia intravenosa con oxacilina intravenosa 100-150 mg/kg/d cada 6 horas. Vancomicina o cefalosporinas como alternativa.
– Reposición hidroeléctrica, sedoanalgesia, soporte nutricional. – Cuidado de lesiones. |
| Síndrome shock tóxico estafilocócico | – En caso de inestabilidad hemodinámica: fluidoterapia y vasoconstrictores para mantener la tensión arterial.
– Terapia antibiótica sistémica empírica hasta resultado de los cultivos (vancomicina 60 mg/kg/d + clindamicina 215 mg/kg/d + meropenem 75 mg/kg/d) |
| Síndrome shock tóxico estreptocócico | – En caso de inestabilidad hemodinámica: fluidoterapia y vasoconstrictores para mantener la tensión arterial.
– Desbridamiento quirúrgico de tejidos blandos necróticos. – Antibioterapia empírica hasta obtención de resultados de cultivos (vancomicina 60 mg/kg/d + clindamicina 215 mg/kg/d + meropenem 75 mg/kg/d) |
| Enfermedad de Kawasaki |
– Realizar analítica y ecocardiografía tan pronto como sea posible.
– Inmunoglobulinas intravenosas infusión única de 2g/kg durante 8-12 horas. Reducción del riesgo de aneurismas coronarios. Más efectivas en los primeros 10 días de enfermedad. – Ácido acetilsalicílico 30-100 mg/kg/d en cuatro tomas durante 14 días y 3-5 mg/kg/d de mantenimiento durante 6-8 semanas. |
BIBLIOGRAFÍA
- Wetter DA, Camilleri MJ. Clinical, etiologic, and histopathologic features of Stevens-Johnson syndrome during an 8-year period at Mayo Clinic. Mayo Clin Proc 2010; 85:131.
- McPherson T, Exton LS, Biswas S, et al. British Association of Dermatologists’ guidelines for the management of Stevens-Johnson syndrome/toxic epidermal necrolysis in children and young people, 2018. Br J Dermatol 2019; 181:37.
- Zoghaib S, Kechichian E, Souaid K, et al. Triggers, clinical manifestations, and management of pediatric erythema multiforme: A systematic review. J Am Acad Dermatol 2019; 81:813.
- Kim GY, Anderson KR, Davis DMR, et al. Drug reaction with eosinophilia and systemic symptoms (DRESS) in the pediatric population: A systematic review of the literature. J Am Acad Dermatol 2020; 83:1323.
- Handler MZ, Schwartz RA. Staphylococcal scalded skin syndrome: diagnosis and management in children and adults. J Eur Acad Dermatol Venereol 2014; 28:1418.
- Davis JP, Chesney PJ, Wand PJ, LaVenture M. Toxic-shock syndrome: epidemiologic features, recurrence, risk factors, and prevention. N Engl J Med 1980; 303:1429.
- Waddington CS, Snelling TL, Carapetis JR. Management of invasive group A streptococcal infections. J Infect 2014; 69 Suppl 1:S63.
- McCrindle BW, Rowley AH, Newburger JW, et al. Diagnosis, Treatment, and Long-Term Management of Kawasaki Disease: A Scientific Statement for Health Professionals From the American Heart Association. Circulation 2017; 135:e927.
- Abrams JY, Belay ED, Uehara R, et al. Cardiac Complications, Earlier Treatment, and Initial Disease Severity in Kawasaki Disease. J Pediatr 2017; 188:64.