Moreno Valera, María José
Queralt García, Macarena
De la Torre Díaz, Estrella
DEFINICIÓN
El estridor es un sonido respiratorio de tono alto generado por un flujo rápido y turbulento de aire a través de una vía aérea (VA) de mayor calibre con obstrucción parcial (región supraglótica, laringe, región subglótica y tráquea proximal).
| Tabla 1. FISIOPATOLOGÍA DEL ESTRIDOR | ||
| Según ciclo respiratorio | Causa | Localización |
| Estridor INSPIRATORIO | Obstrucción VA extratorácica
(menor diámetro en la inspiración) |
Supraglotis
Glotis |
| Estridor ESPIRATORIO | Obstrucción VA intratorácica
(menor diámetro en la espiración) |
Tráquea
(si afectación distal asociará sibilancias) |
| Estridor BIFÁSICO | Obstrucción severa y fija | Glotis, Subglotis o
Tráquea superior |
CLÍNICA Y DIAGNÓSTICO
| CURSO AGUDO
Inicio en minutos/pocas horas, puede progresar rápidamente |
|
| Aspiración de CE | Edad 2-3 años. Antecedente de atragantamiento, etc.
Estridor súbito +/- dificultad respiratoria, +/- hipofonesis y sibilancias unilaterales, no otros hallazgos. |
| Anafilaxia | Síntomas respiratorios (estridor, sibilantes, tos…) +/- cutáneos (urticaria, angioedema) +/- gastrointestinales (vómitos, diarrea, dolor abdominal persistentes). Afectación del estado general. |
| Causa infecciosa | Traqueítis bacteriana. Infrecuente, <6 años, precedido de síntomas catarrales. Estridor espiratorio/bifásico, distrés respiratorio y tos.
Epiglotitis. Edad 2-7 años no/mal vacunados. Estridor inspiratorio, fiebre, ansiedad, babeo, voz apagada, dificultad respiratoria, rechaza supino. |
| Quemadura | Térmica (ingesta/inhalación). Similar a epiglotitis. Considerar siempre en niño con quemaduras corporales y estridor/dificultad respiratoria.
Cáustica (ingesta/inhalación). Estridor si afectación de la VA, asociado a vómitos, dificultad para tragar, edema orofaríngeo. |
| CURSO SUBAGUDO
Clínica respiratoria inicial que progresa gradualmente a estridor (en pocos días) |
|
| Crup | >90% casos de estridor. Edad 6 meses-3 años (<6 años). Inicio: cuadro catarral viral común; en 12-48h: fiebre, ronquera, estridor (inspiratorio > espiratorio) y tos perruna +/- dificultad respiratoria. |
| Absceso retrofaríngeo | Edad 2-4 años. Complicación de FA, al principio indistinguible: fiebre, odinofagia de predominio unilateral. Progresa a disfagia y babeo, voz apagada o en “patata caliente”, estridor inspiratorio y rechazo a mover el cuello. |
| Absceso periamigdalino | > 10 años. Complicación de FAA. Odinofagia severa de predominio unilateral, fiebre, voz apagada o en “patata caliente” +/- [estridor, babeo, trismo o tortícolis]. |
| CURSO CRÓNICO/RECURRENTE
Anomalía estructural estática o lentamente progresiva (semanas/meses/años) |
|
| Estridor congénito | |
| Laringomalacia | 1ª causa de estridor en RN, inspiratorio, empeora con supino, el sueño o ingesta. Clínica desde el periodo neonatal, con progresión posterior, aunque resolución sobre los 12-18 meses. |
| Traqueomalacia | Defecto intrínseco del cartílago traqueal, habitualmente asociado a atresia esofágica. Estridor espiratorio, tos tipo crup. Suele mejorar espontáneamente sobre los 6-12 meses. |
| Parálisis de CV | Puede asociarse con malformaciones neurológicas o cardiacas.
Bilateral. Estridor, insuficiencia respiratoria, puede tener llanto normal. Unilateral. Ronquera y riesgo de aspiración. Habitualmente adquirida. |
| Malformaciones | Craneofaciales (Atresia de coanas, micrognatia, macroglosia, secuencia Pierre Robin…). Estridor inspiratorio, disfagia, SAHOS, fallo de medro…
Laríngeas (Quistes, estenosis, membranas, hendiduras). Lactantes o prescolares. Fallo de medro, disfagia, estridor inspiratorio, respiración ruidosa, sibilante, afonía, infecciones respiratorias recurrentes, disnea… Anillo vascular. Compresión traqueal extrínseca. Desde estridor espiratorio intermitente hasta macado distrés respiratorio en neonatos. +/- Disfagia, hiperextensión cefálica en la ingesta (si comprime esófago). Estenosis subglótica. Desde prescolares con clínica intermitente con episodios de “crup” recurrentes, hasta neonatos con estridor bifásico severo, con fracaso respiratorio. Estenosis traqueal. Lactantes. Estridor bifásico, progresivo. Puede acompañarse de sibilancias, tiraje, cianosis o neumonías de repetición. |
| Hemangioma subglótico | Se manifiesta a los 2-3 meses y mejoran a partir de los 12-18 meses. Disnea obstructiva inspiratoria + estridor inspiratorio-bifásico con accesos de tos tipo crup. Suelen asociar hemangiomas cutáneos. |
| Estridor adquirido | |
| Disfunción de CV | Adolescentes. Asociado con estrés, trastornos psicológicos y asma. Episodios agudos recurrentes de disnea y estridor, aumentan con el ejercicio y mejoran durante el sueño.
Además, también puede producirse parálisis de CV adquirida (> unilateral) por lo general de causa yatrogénica (ej.: tras cirugía cardiaca). |
| Papilomatosis respiratoria recurrente (PRR) | < 5 años. Predomina afectación laríngea. Estridor crónico progresivo, afonía, llanto débil, tos, sibilantes (afectación traqueal) y riesgo de obstrucción aguda de la vía aérea. Preguntar por antecedentes de infección genital materna. |
| Estenosis subglótica | Tras traumatismo, cirugía o IOT prolongada. Manifestaciones clínicas similares a la congénita. |
| Tumor | Intratorácicos y extrínsecos a la vía aérea (ej.: mediastínicos), que producen compresión. Por lo general generan estridor espiratorio. |
| RGE | Puede producir inflamación laríngea con manifestaciones clínicas diversas. Se asocia a laringomalacia, laringitis recurrentes, tos crónica/persistente, etc. |
Tabla 2. Manifestaciones clínicas del estridor. CE: cuerpo extraño; FA: faringitis aguda; FAA: faringoamigdalitis aguda; CV: cuerdas vocales; RGE: reflujo gastroesofágico; SAHOS: síndrome de apnea-hipopnea obstructiva del sueño; IOT: intubación oro-traqueal.
DIAGNÓSTICO
| Anamnesis y Exploración Física |
| VALORACIÓN INICIAL RÁPIDA. TEP, ABCDE, toma de constantes, etc. Determinar aquellos pacientes que requieren una intervención inmediata. |
| HISTORIA CLÍNICA. Recoger aquellos datos importantes que orienten a la etiología del estridor.
Edad. Tiempo de evolución. Antecedentes personales. Periodo prenatal y perinatal, necesidad de IOT y ventilación mecánica prolongada, historia quirúrgica significativa (cardiovascular y cervical), antecedente de enfermedad respiratoria crónica. Síntomas asociados. Fiebre, odinofagia, sialorrea, voz apagada, tos, afonía, urticaria, sibilantes, fallo de medro, clínica intermitente durante la alimentación, el sueño o si agitación, etc. |
| EXPLORACIÓN FÍSICA.
Estado nutricional. Desnutrición u obesidad. Pesar y tallar. Piel y extremidades. Hemangiomas cutáneos, manchas café con leche, adenopatías, acropaquias. Cabeza, ojos, oídos, nariz y garganta. Atención a dismorfias o posibles malformaciones (ej. tamaño lingual y mandibular), cicatrices quirúrgicas, edema cervical, angioedema labial y/o faríngeo. Respiratorio. – Respiración en reposo y tras esfuerzo/agitación, trabajo respiratorio asociado, cianosis, postura en trípode o de olfateo… – Auscultación: sobre nariz, boca, cuello y pulmonar. Tratar de localizar el estridor y sus propiedades (inspiratorio, espiratorio o bifásico) y ruidos respiratorios asociados. |
| Pruebas complementarias a realizar en Urgencias |
| LABORATORIO.
Hemograma y bioquímica con RFA. En caso de sospecha de proceso infeccioso. No necesario si presentación típica de laringitis aguda de etiología viral. PCR o test virales rápidos. Tomadas de secreciones nasofaríngeas. Determinar necesidad de aislamiento en caso de hospitalización. |
| IMAGEN.
Rx Cuello. Pueden revelar signos indirectos relacionados con la presencia de un absceso retrofaríngeo, epiglotitis, crup o un CE en la vía aérea. Rx Tórax. Permite descartar procesos intratorácicos: valoración del mediastino, silueta cardiaca, improntas vasculares, campos pulmonares (ej.: hallazgos sugerentes de aspiración de CE, ver capítulo 202. Aspiración de cuerpo extraño. Otros. En urgencias considerar realización de ecografía o TC cervical para valoración de posibles abscesos cervicales o de TC de tórax en caso de sospecha de CE (ver capítulo 202. Aspiración de cuerpo extraño). |
| EXAMEN DE LA VÍA AÉREA. Nasofaringoscopia, laringoscopia, broncoscopia. Considerar en Urgencias cuando exista sospecha de aspiración de CE (ver capítulo 202. Aspiración de cuerpo extraño) o ante paciente inestable (ej. con la intención de realizar IOT). |
| Otras pruebas complementarias |
| Espirometría, examen de la vía aérea (nasofaringoscopia, laringoscopia, broncoscopia), pruebas de imagen (Rx, TC, RMN), polisomnografía, test genéticos, etc. A realizar durante el seguimiento en consultas o en caso de hospitalización con el objetivo de determinar la etiología del estridor y posibles comorbilidades asociadas. |
Tabla 3. Diagnóstico del estridor. TEP: triángulo de evaluación pediátrica; IOT: intubación orotraqueal; RFA: reactantes de fase aguda; CE: cuerpo extraño; Rx: radiografía; TC: tomografía computerizada; RMN: resonancia magnética nuclear.
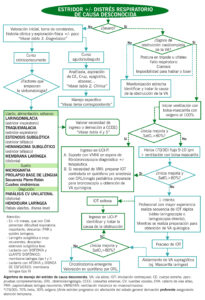
ALGORITMO DE MANEJO
CRITERIOS DE DERIVACIÓN A CONSULTAS
| CRITERIOS DE DERIVACIÓN A CONSULTAS EXTERNAS (CCEE) |
| Neumología y Alergología |
| – Estridor agudo secundario a anafilaxia (Alergología).
– Estridor crónico y/o recurrente. – Laringitis subglótica o episodios de crup de repetición. Considerar derivación desde urgencias si se considera que los episodios son de suficiente entidad o recurrencia. |
| Cirugía pediátrica |
| – Sospecha de estridor secundario a laringomalacia, traqueomalacia, parálisis de CV, sospecha de estenosis subglótica (ej.: antecedentes de IOT prolongada), malformaciones de la vía aérea inferior. |
| Maxilofacial |
| – Estridor secundario a malformaciones del complejo cráneo-facial: micrognatia, macroglosia, secuencia Pierre Robin… |
| Otorrinolaringología |
| – Estridor secundario a malformaciones del complejo cráneo-facial: atresia de coanas.
– Estridor crónico con sospecha de SAHOS. |
| CRITERIOS DE INGRESO HOSPITALARIO |
| Observación |
| – Crup moderado-grave (ver capítulo 1803. Crup y epiglotitis).
– Estridor secundario a anafilaxia resuelta en urgencias. |
| UCI pediátrica |
| – Clínica de obstrucción aguda de la vía aérea que requiere de maniobras de resucitación avanzada.
– Paciente con estridor y necesidad de ventilación mecánica invasiva o no invasiva. |
| Planta de hospitalización |
| – Estridor agudo/subagudo que precisa de tratamiento hospitalario (drenaje de absceso, antibioterapia intravenosa).
– Estridor crónico y/o recurrente con datos de mal pronóstico: apneas, BRUE, rechazo de la alimentación, desnutrición, sospecha de causa tumoral, neumonía aspirativa. – Estridor crónico progresivo con aumento del trabajo respiratorio significativo y/o necesidades de oxigenoterapia. |
Tabla 4. Plan de Actuación en el manejo del estridor. CV: cuerdas vocales; IOT: intubación orotraqueal; SAHOS: síndrome de apnea-hipopnea del sueño; BRUE: episodio breve resuelto inexplicado.
BIBLIOGRAFÍA
- Yates PD, Anari S. Estridor en niños | Diagnóstico y tratamiento en otorrinolaringología. Cirugía de cabeza y cuello, 2e | AccessMedicina | McGraw-Hill Medical [Internet]. [cited 2021 Feb 2]. Available from: https://accessmedicina.mhmedical.com/content.aspx?bookid=1490§ionid=98765770
- Peñarrocha Terés J, Hernández-Gancedo C. Malformaciones congénitas frecuentes de la vía aérea superior. Pediatr Integr [Internet]. 2013 [cited 2021 Feb 19];XVII(5):351–9. Available from: https://www.pediatriaintegral.es/publicacion-2017-10/malformaciones-congenitas-frecuentes-de-la-via-aerea-superior/
- Benito González F, Expósito de Mena H. Malformaciones congénitas de la vía aérea superior. Pediatr Integr [Internet]. 2017 [cited 2021 Feb 24];XXI(7):465–73. Available from: https://www.pediatriaintegral.es/numeros-anteriores/publicacion-2013-06/malformaciones-congenitas-de-la-via-aerea-superior/
- Quintero DR, Fakhoury K. Assessment of stridor in children – UpToDate [Internet]. Sep 02, 2019. 2019 [cited 2021 Feb 19]. Available from: https://www.uptodate.com/contents/assessment-of-stridor-in-children?search=estridor&source=search_result&selectedTitle=1~150&usage_type=default&display_rank=1
- Márquez R. YA, Soto R. M, Hernández S. R, Hinojos G. LC. Estridor Persistente. Neumol Pediátrica [Internet]. 2020 Jan 10 [cited 2021 Feb 24];13(1):24–8. Available from: https://www.neumologia-pediatrica.cl/index.php/NP/article/view/202