Rodríguez Martín, Virginia
Blanco Martínez, Bárbara
Muñoz Cabello, Beatriz
INTRODUCCIÓN
Los trastornos paroxísticos no epilépticos constituyen un grupo heterogéneo de situaciones muy polimorfas desde el punto de vista semiológico en las que se producen accesos intermitentes de cuadros clínicos muy diversos que pueden remedar una crisis epiléptica y que están causados por procesos fisiológicos, psicológicos y, a veces, desconocidos. Los TPNE se definen como episodios que imitan una crisis epiléptica, pero que no lo son. Su aparición es generalmente brusca y de breve duración, originados por una disfunción cerebral de origen diverso y, a diferencia de la epilepsia, no obedecen a una descarga neuronal excesiva. La incidencia en la infancia es 10 veces más elevada que la de los trastornos paroxísticos epilépticos. Las opciones terapéuticas son escasas y la mayoría de TPNE tienen una evolución favorable.
Existen muchas clasificaciones de los trastornos paroxísticos no epilépticos. Preferimos agruparlos por edades de presentación y en relación con el sueño, movimiento, hipoxia, dolor, psicógeno y un amplio grupo de miscelánea.
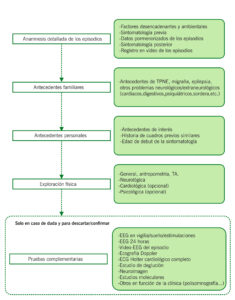
ALGORITMO
DIAGNÓSTICO
El diagnóstico es fundamentalmente clínico, basado en una anamnesis minuciosa y detallada. En la mayoría de los casos no será necesario realizar otros exámenes complementarios que condicionen a error. La visualización en vídeo casero de los episodios puede ser de gran ayuda. En los casos dudosos, el vídeo-EEG es la prueba diagnóstica más útil.
Las exploraciones complementarias solo deben solicitarse en caso de duda diagnóstica y no para “confirmar que no es una epilepsia”. El diagnóstico diferencial, además de la epilepsia, incluye patologías sistémicas muy variadas, algunas potencialmente graves, como las crisis sintomáticas por alteraciones metabólicas (hipoglucemia, hipocalcemia), síndromes oclusivos intestinales (invaginación intestinal), cardiológico (arritmias cardiacas, crisis de la tetralogía de Fallot), respiratorios (apneas, ALTE), intoxicaciones o reacciones farmacológicas adversas (distonías), etc.
El diagnóstico definitivo no siempre se realizará en las primeras consultas lo que nos obligará a mantener una actitud de vigilancia activa.
TPNE MÁS FRECUENTES
TPNE con pérdida de conciencia y caída (relacionados con anoxia-hipoxia cerebral)
El elemento común es la presencia de un factor desencadenante.
| DEFINICIÓN | CLAVE | |
| Espasmo de sollozo cianótico | Episodios de apnea en espiración con cianosis que se desencadenan por frustración o enfado. Si se prolonga puede producir pérdida de conciencia, rigidez y movimientos convulsivos. Recuperación rápida/ hipoactividad transitoria. | Identificar desencadenante. Si no se objetiva o el llanto es muy breve puede confundirse con crisis epiléptica.
Poco frecuente en < 6 m. |
| Espasmo del sollozo pálido | Síncope que inicia con llanto débil (puede estar ausente) y palidez, desencadenado por dolor brusco o inesperado (TCE) o susto. Si se prolonga puede producir rigidez de tronco con miembros en extensión, pérdida de conciencia y movimientos convulsivos. Recuperación rápida/ hipoactividad transitoria. | El evento desencadenante orienta al diagnóstico.
Se debe descartar origen cardíaco, sobre todo Sd. QT largo. |
| Síncope vasovagal | Pérdida de conciencia gradual con caída al suelo y presencia de síntomas premonitorios tras un factor desencadenante. Recuperación rápida con recuerdo de sintomatología premonitoria. Si se prolonga puede acompañarse de hipertonía, sacudidas clónicas, pérdida de control de esfínteres, mordedura de la lengua y recuperación más lenta. | La situación ambiental y los síntomas premonitorios permiten identificarlo.
Diferenciar de síncopes de origen cardíaco: si aparecen durante ejercicio o esfuerzo, en situación de estrés emocional intenso, menores de 6 años…
|
| Síncope febril | Pérdida de conciencia y del tono muscular en contexto de fiebre elevada. Asocian síntomas vegetativos y suelen ocurrir en <3 a. | Puede confundirse con crisis febriles, pero a diferencia de estas, no asocian hipertonía, sacudidas clónicas ni cianosis. |
TPNE con movimientos y/o posturas anormales
| DEFINICIÓN | CLAVE | |
| Tremulación del recién nacido | Movimientos rítmicos generalizados de las extremidades en los primeros días de vida. Pueden desencadenarse con estímulos sensoriales (táctiles, ruidos bruscos). | Se inhiben con la flexión suave de la extremidad, con la contención, en prono o con la succión. No producen síntomas vegetativos ni cambios de coloración. |
| Hiperekplesia | Reacciones de sobresalto exageradas y sostenidas en respuesta a estímulos inesperados. Pueden acompañarse de crisis tónicas e imposibilidad para movimientos voluntarios. Puede asociar apnea, cianosis y muerte súbita. | La percusión de la glabela provoca un espasmo flexor exagerado de cuello y extremidades. Las crisis tónicas ceden con la flexión forzada de cuello y piernas hacia el tronco. |
| Estremecimientos o shuddering attacks | Episodios de detención de actividad breve, seguido de temblores de cabeza y hombros, similares a un escalofrío, y pueden acompañarse de mueca facial. Se presentan en lactantes en accesos breves y frecuentes a lo largo del día. | Muy frecuentes, fáciles de grabar en vídeo, lo que permite el diagnóstico. Nunca asocian pérdida de tono, cambios de coloración, desconexión ni somnolencia posterior. |
| Distonía transitoria del lactante | Posturas distónicas, generalmente limitadas a una extremidad (hiperpronación, flexión de muñeca, equino y anteversión del pie). Aparecen entre 4m-1a. | Desaparición de la postura anormal con la actividad voluntaria.
Diagnóstico diferencial con parálisis braquial obstétrica, parálisis cerebral hemipléjica o distonías secundarias a enfermedades degenerativas (la distonía aparece o se agrava con el movimiento voluntario). No precisan estudios complementarios. Seguimiento del paciente hasta confirmar su desaparición. |
| Mioclonías benignas del lactante | Contracciones bruscas de la musculatura del cuello y extremidades superiores, con flexión de la cabeza y extensión/ abducción de los brazos, de breve duración, pudiendo presentarse en salvas. Inicio a los 3-9 meses y remiten espontáneamente. | Semejantes a los espasmos epilépticos, se debe realizar EEG precozmente para descartar un síndrome de West. |
| Síndrome de Sandifer | Posturas distónicas de hiperextensión o flexión lateral de cabeza, generalmente relacionados con la ingesta de alimentos (se asocia a RGE). En periodo neonatal puede manifestarse con episodios de apnea, cianosis y rigidez. | La relación con la ingesta y la presencia de otra sintomatología de RGE orientan a esta patología. No requiere estudios neurológicos adicionales. |
| Tortícolis paroxística benigna | Episodios de inclinación lateral de la cabeza, no dolorosa, de duración variable (minutos-días). Suelen aparecer al despertar, en <2a. Puede asociar vómitos, irritabilidad o ataxia, con nivel de conciencia normal. Se repiten hasta varias veces al mes, cambiando la lateralidad. | La repetición de los episodios es muy sugestiva. Ante el primer episodio, o casos atípicos, descartar otras causas de tortícolis (patología orgánica de fosa posterior) o de distonías (Sandifer, fármacos). |
| Conductas de autoestimulación | Movimientos rítmicos y estereotipados de extremidades inferiores (aducción y frotamiento de muslos o posturas que aplican presión sobre la zona genital, acompañado de sudoración, congestión facial, gruñidos, con temblor o rigidez de tronco, mirada perdida y finalmente relajación muscular y tendencia al sueño. | Conciencia conservada. Más frecuente en niñas. Ceden inmediatamente al distraer a la niña con otra actividad y al evitar la presión genital, en este caso con protestas. |
| Discinesias paroxísticas | Episodios bruscos de distonía desencadenada por el inicio de un movimiento, como al levantarse tras permanecer sentado mucho tiempo. Duran segundos o minutos y pueden ser muy frecuentes. Se inician entre los 6-12 años. | Su relación con el movimiento es muy sugestiva |
| Espasmos nutans | Inicio en <2a con triada: nistagmo (horizontal y pendular, intermitente, asimétrico e incluso unilateral), movimientos de cabeceo (verticales, horizontales u oblicuos) y tortícolis (compensadora del nistagmo), de presentación intermitente. | Diagnóstico de exclusión, ya que patología cerebral u ocular puede causar sintomatología similar. Requiere exploraciones complementarias. Se ha asociado a deficiencia de vitamina D y hierro. |
| Sd. de la muñeca con cabeza oscilante | Movimientos cefálicos en afirmación (menos veces en negación), a 2-3 Hz en la primera década de la vida. Pueden suprimirse voluntariamente de forma transitoria y desaparecen durante el sueño. | Imprescindible estudio de neuroimagen, suele ser secundario a hidrocefalia con dilatación del III ventrículo. |
| Desviación tónica paroxística de la mirada hacia arriba/abajo | Episodios de desviación paroxística de la mirada hacia arriba o hacia abajo, con flexión de la cabeza y nistagmo vertical, de segundos a horas de duración. Pueden acompañarse de ataxia. Nivel de conciencia normal. Inicio precoz, habitualmente en <2a. | Existen formas secundarias (hidrocefalia) y se plantea diagnóstico diferencial con epilepsia: se requiere estudio de neuroimagen y EEG. |
| Sd. de Opsoclono-mioclono | Asocia opsoclonus (movimientos oculares conjugados, caóticos, multidireccionales y rápidos), mioclonias y ataxia. Puede ser la manifestación de un síndrome paraneoplásico (neuroblastoma) o parainfeccioso . | El opsoclonus se diferencia de los tics oculares en que no son estereotipados, son mucho más rápidos y no son reproducibles por el niño. Es obligado el estudio de despistaje de neuroblastoma y el tratamiento. El diagnóstico y tratamiento tardíos empeora el pronóstico. |
TPNE que se presentan durante el sueño
(Los EPNE ligados a sueño pueden ser estudiados mediante polisomnografía, pero su orientación básica debe ser inicialmente clínica)
| DEFINICIÓN | CLAVE | |
| Mioclonías benignas neonatales del sueño | Mioclonías distales de las extremidades, focales o generalizadas, que aparecen exclusivamente durante el sueño. No ceden con la sujeción (diferencia con temblores). Suelen desaparecer antes de los 4-6 m. | Se diferencian de las mioclonías epilépticas en que ceden inmediatamente al despertar al niño, nunca asocian desviación ocular, apnea, cambios de coloración o taquicardia. Se recomienda EEG para descartar origen epiléptico. |
| Movimientos periódicos de extremidades durante el sueño | Movimientos repetitivos y estereotipados de los miembros inferiores. Se presentan al inicio del sueño, en edad escolar y adolescencia. | No precisan tratamiento, salvo si causan ansiedad, insomnio, somnolencia diurna.
Se pueden asociar a ferropenia, mejorando al corregirla. |
| Terrores nocturnos | Episodios repentinos de gritos de terror e importante activación autonómica. Aparecen en la primera mitad del sueño. Aumentan en procesos febriles y con el cansancio físico. Duran pocos minutos, terminan espontáneamente y el niño se duerme de nuevo. Amnesia del episodio. | Se diferencian de las pesadillas y ataques de pánico nocturnos en que no están despiertos y por tanto no es posible calmarles y no recuerdan los episodios. Pueden confundirse con las crisis focales complejas de la epilepsia nocturna del lóbulo frontal. |
| Narcolepsia | Ataques súbitos de sueño irresistible y de breve duración. Puede asociar cataplejía, alucinaciones y parálisis del sueño. | La cataplejía se desencadena por emociones intensas, no asocia pérdida de conciencia y debe diferenciarse de las crisis atónicas o mioclónicas, y de los síncopes cardiogénicos. |
TPNE que se presentan con alteraciones de conducta: Crisis psicógenas
| CRISIS EPILÉPTICAS GENERALIZADAS | CRISIS PSICÓGENAS | |
| Edad inicio | Cualquiera | Pre/adolescentes |
| Desencadenante/ámbito | Raros | Carga emocional, estrés… |
| Se inducen por sugestión | No | Si |
| Durante el sueño | Frecuente | Excepcional |
| Ganancia secundaria | No | Si |
| Presencia de testigos | Indiferente | Siempre |
| Duración | Casi siempre < 5 min | Más prolongada |
| Inicio | Rápido | Gradual |
| Actividad motora | Rítmicos, lentificación progresiva | Arrítmica, lateralización cefálica alternante |
| Movimientos pélvicos | No | Si, basculación |
| Rotación de ojos | Excepcional | Frecuentes |
| Nivel de conciencia | Disminuida | Conservada o fluctuante |
| Respuesta al dolor | No | Si |
| Vocalizaciones | Guturales | Contenido emocional, gritos… |
| Cianosis | Frecuente | No |
| Enuresis | Frecuente | Excepcional |
| Resistencia a apertura ocular | No (abiertos) | Habitual |
| Resistencia a inmovilización | No | Habitual |
| Protección con las manos | No | Habitual (ante sonda NG) |
| Mordedura | Posible (lateral de la lengua, mejillas) | Excepcional (punta de la lengua, labios) |
| Heridas durante la caída | Posibles | No (se protegen en la caída) |
| Finalización | Rápida | Gradual |
| Postcrisis | Confusión o sueño | Normalidad |
Otros TPNE
| DEFINICIÓN | CLAVE | |
| Vértigo paroxístico benigno | Episodios de aparición brusca de inestabilidad. Puede asociar nistagmo, palidez y vómitos. Los episodios son breves (minutos) y de recurrencia variable. | La duración breve y la recurrencia son muy sugestivos. En casos de duración más prolongada (horas), descartar otras patologías, ORL o de fosa posterior. |
| Ensimismamientos | Episodios de aislamiento del entorno durante los cuales tienden a ignorar los estímulos verbales. Inducidas por el aburrimiento. | Se diferencian de las ausencias en que ceden al tocarles u ofrecerles algo de su interés. Suelen ser más prolongados y no se provocan con la hiperventilación. |
| Migraña | Episodios cuya sintomatología puede semejar una crisis epiléptica, como disminución del nivel de conciencia (migraña confusional), pérdida de visión monocular (retiniana) parálisis transitoria de un hemicuerpo
(hemipléjica), ilusiones visuales (síndrome de Alicia en el país de las maravillas). |
Sospechar cuando hay antecedentes familiares de migraña con semiología similar o cuando ha tenido episodios previos de migraña típica.
Suele requerir pruebas complementarias para descartar otras patologías responsables de la sintomatología presente. |
CRITERIOS DE INGRESO Y/O DERIVACIÓN A ESPECIALISTA
La mayoría de los TPNE corresponden a procesos benignos, que se auto limitan con el tiempo y no precisan tratamiento ni estudios complementarios. Se recomienda seguimiento evolutivo de los episodios por pediatra de atención primaria.
Si existen dudas diagnósticas con alguna patología que puedan suponer deterioro neurológico o riesgo vital para el paciente se debe proceder al ingreso hospitalario para inicio de estudio correspondiente.
BIBLIOGRAFÍA
- Martínez Granero MA, Mazagatos Angulo D, Trastornos paroxísticos no epilépticos. En: AEPap (ed.). Curso de Actualización Pediatría 2016. Madrid: Lúa Ediciones 3.0; 2016. p. 99-111.
- Sánchez García S, García Campos O, Verdú Pérez A, Villaizán Pérez C. Episodios paroxísticos no epilépticos. Form Act Pediatr Aten Prim. 2014;7(4):187-93.
- Cancho Candela R, Hedrera Fernández A. Episodios paroxísticos no epilépticos. Adolescere 2018; VI (1): 35-43.
- Hernández Fabián A. Trastornos paroxísticos no epilépticos en pediatría. Bol pediatr 2017; 57: 69-74.
- Campistol Plana J. Trastornos paroxísticos no epilépticos en la infancia. Pediatr Integral 2015; XIX (9): 622 – 631.
- Guillén Pinto D, Medina Alva P. Trastornos paroxísticos no epilépticos neonatales. MEDICINA (Buenos Aires) 2018; Vol. 78 (Supl. II): 42-46.
- Vidaurre J, Weisleder P. Trastornos paroxísticos no epilépticos en pre-escolares. MEDICINA (Buenos Aires) 2018; Vol. 78 (Supl. II): 52-56