Hidalgo Cruz, Rosario de Fátima
Fernández Silveira, Laura
Camacho Lovillo, Marisol
INTRODUCCIÓN
Las enfermedades autoinmunes sistémicas (EAS) constituyen un grupo heterogéneo de patologías infrecuentes en pediatría que se originan por la pérdida de la tolerancia inmunológica. Los pacientes pediátricos suelen presentar un grado de actividad más alta respecto a los adultos, con mayor incidencia de manifestaciones graves.
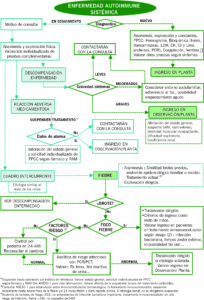
DIAGNÓSTICO (INICIAL/BROTE)
| Tabla 1. Actitud diagnóstica ante sospecha de EAS (inicial o brote) | |
| Anamnesis | Antecedentes personales.
Antecedentes familiares (interrogar por autoinmunidad). Síntoma guía de consulta y otros posibles síntomas de afectación sistémica y por aparatos (Tabla 2). Medicación actual y adherencia. Interrogar sobre características de brotes previos y posibles desencadenantes (infecciones, estrés…) |
| Exploración física completa | TEP, constantes vitales (TA, FC, FR) y escala del dolor si lo presenta. Examen general incluyendo piel y anejos, adenopatías y visceromegalias (Hepatoesplenomegalia).
Exploración musculoesquelética. Exploración neurológica. |
| Pruebas complementarias | Valoraremos citopenias (hemograma +/- valorar frotis SP, Coombs), función hepática (transaminasas, proteínas, LDH, coagulación), función renal (Urea, Cr, iones, sistemático de orina, toma de TA), marcadores de inflamación o infección (PCR, PCT, ferritina), marcadores de afectación muscular (CK, LDH).
– Según otros síntomas acompañantes individualizar: Rx tórax (clínica respiratoria), EEG y enzimas cardíacas (arritmias, síncope cardiogénico)… – El estudio ante sospecha de debut de EAS se completará posteriormente en planta de hospitalización/consulta. |
| Tabla 2. Manifestaciones clínicas y complicaciones de las EAS más frecuentes en la infancia | |||
| Síntomas | Lupus eritematoso sistémico (LES) | Esclerosis sistémica | Dermatomiositis |
| Edad media debut | 12 años. (pueden darse en menores) |
50% antes de los 10 años | 7 años
(pueden darse en menores) |
| Sistémico | Fiebre, astenia, pérdida de peso, hiporexia | Astenia, Pérdida de peso, hiporexia. | Fiebre, pérdida de peso |
| Muco-cutáneo | Eritema en “alas de mariposa”,
fotosensibilidad, ulceras mucosas, alopecia, perniosis |
Esclerosis, esclerodactilia, xerosis, hiper-hipopigmentación, telangiectasias, calcinosis, Cicatrices, úlceras digitales. | Pápulas de Gottron, exantema facial heliotropo, alt. capilares periungueales, úlceras, calcinosis |
| Hematológico | Anemia, linfadenopatías, Leucopenia trombopenia, Sd Hemofagocítico, estado protrombotico Hepatoesplenomegalia | Anemia multifactorial. | Linfadenopatias |
| Musculo-esquelético | Artralgias, artritis intemitente y simétrica, rigidez, miositis | Roces tendinosos, Rigidez, artralgias, Artritis, osteopenia. Mialgias, miositis. | Debilidad muscular progresiva, dolor muscular, artritis |
| Renal | *Pronóstico. Sd nefrótico Glomerulonefrits, HTA. | Crisis renal, HTA reciente. Proteinuria, hematuria. | Infrecuente |
| Neurológico | Cefalea, Sd. confusional agudo, convulsiones, psicosis, ACV, neuropatía | Neuropatías periféricas,
Infrecuentes: ACV, AIT. |
Infrecuente |
| Cardiaco | Pericarditis, endocarditis, Insuficiencia valvular, aterosclerosis | Miocardiopatía (fibrosis). Arritmias. Insuficiencia cardiaca | Miocarditis, arritmias. |
| Pulmonar | Pleuritis, neumonitis, hemorragia pulmonar | * Causa de muerte* Fibrosis, alteración DLCO, HTP, Neumonía aspirativa. | *Pronóstico Fibrosis, Fallo respiratorio |
| GI | Ascitis, pancreatitis, dolor abdominal, hepatitis autoinume, colitis, peritonitis.
hipertransaminasemia, |
Microstomia, xerostomía, disfagia, RGE, diverticulitis, telangiectasias, peritonitis, seudoobstrucción, Sobrecrecimiento. | Disfagia-disfonia, dolor abdominal.
Perforación intestinal. HTA. |
| Vascular | Fenómeno de Raynaud, trombosis, livedo reticular. | Fenómeno de Raynaud, alt. capilaroscópicas. | Fenómeno de Raynaud. |
| Oftalmológico | Vasculitis retina, lesiones corneales, conjuntivitis. | Queratoconjuntivitis seca. | Infrecuente |
| Síndrome de Sjogren juvenil: La parotiditis recurrente suele ser la manifestación inicial más frecuente. Otros síntomas pueden ser la artritis o acidosis tubular renal. La sequedad de ojos y boca de aparición más tardía. Los linfomas son la complicación más grave.
Síndrome antifosfolípido (SAF): Síntomas generados por oclusiones vasculares (ACV, IAM, trombosis retiniana, TEP). Las manifestaciones “no clásicas” más comunes son las hematológicas, renales, las cutáneas y los trastornos neurológicos no trombóticos. |
|||
TRATAMIENTO y CRITERIOS DE INGRESO/DERIVACIÓN
| Tabla 3. Tratamiento de las EAS | |
| Recomendaciones generales | Hidratación, protección solar, protección contra el frío, ejercicio físico regular, evitar estrés y hábitos tóxicos. |
| Terapia farmacológica | – AINEs (Ibuprofeno dosis antiinflamatoria): 10mg/kg/dosis cada 6-8h (VO).
– Prednisona/Prednisolona: 0.5-2 mg/kg/día (VO). – Metilprednisolona Bolos: 10-30 mg/kg/d 3-5dias (IV) – Metotrexato: 10-15 mg/m2/sem (VO, SC) – Hidroxicloroquina: 200- 400 mg /kg/dia (VO) – Azatioprina: 1-3 mg/kg/dia (VO) – Micofenolato de Mofetilo: 600 mg/m2/ dosis c12 h (VO) – Ciclofosfamida: 500-750 mg/m2 mensual (IV) – Inmunoglobulina humana inespecífica : 1-2g/kg/dosis (IV) – Fármacos biológicos: AntiTNF (Infliximab, Adalimumab). Anti célula B (Rituximab, Belimumab) VER “ANEXO: PRINCIPALES FÁRMACOS EMPLEADOS EN REUMATOLOGÍA” para más información sobre dosificación, reacciones adversas, inmunosupresión y COVID-19. |
| Otros | – Afectación Vascular: Nifedipino, Diltiazem, losartan, bosentan, sildenafilo, iloprost…
– Afectación GI: medidas antirreflujo, IBP, procinéticos (metoclopramida y domperidona). – Crisis renal: IECA, diálisis… – Si SAF: antiagregación y/o anticoagulación. Desaconsejados los anticonceptivos por riesgo protrombótico. |
| Tabla 4. Criterios de derivación e ingreso | |
| Derivación a consultas de Reumatología | Pacientes en seguimiento:
Contactarán telefónicamente con la consulta el siguiente día laborable si presentan: – Reacción adversa medicamentosa sin signos clínicos ni analíticos de alarma. La gran mayoría presentan síntomas leves/moderados que no suponen un riesgo vital. – Síntomas leves/moderados secundarios a la propia enfermedad de base que no requieran ingreso (valorar ambiente familiar, adherencia al tratamiento y posibilidad de empeoramiento agudo). |
| Criterios de ingreso | Pacientes sin diagnóstico con sospecha de enfermedad autoinmune sistémica:
Ingreso (puede programarse para el día siguiente) para completar estudio e iniciar tratamiento lo más precozmente posible. Si no ingresa, solicitarán cita preferente en consulta y comunicar al adjunto de reumatología infantil.
Pacientes en seguimiento, ingresarán en Observación/planta hospitalización si: – Reacción adversa medicamentosa con datos clínicos o analíticos de alarma, riesgo vital o que precise ingreso hospitalario para control evolutivo y/o tratamiento (mal estado general, signos de rápida progresión, anafilaxia, fallo hepático o renal, coagulopatía, anemia o trombopenia en rango transfusional, necesidad de rehidratación IV…). – Complicaciones moderadas/graves relacionadas con la enfermedad de base (afectación sistémica importante, sospecha de SAM, rash extenso, debilidad muscular, insuficiencia respiratoria o renal…). – Cuadros intercurrentes que precisen ingreso por su gravedad. – Valorar en pacientes de riesgo por su tratamiento inmunomodulador (Ver “ANEXO: PRINCIPALES FÁRMACOS EMPLEADOS EN REUMATOLOGÍA”) con infecciones bacterianas, herpes zoster extenso, imposibilidad de tratamiento oral… |
MANEJO DEL PACIENTE CON EAS EN URGENCIAS
BIBLIOGRAFÍA
- Murias Loza S. Alcobendas Rueda. R, Remensal Camba A. Otras entidades polisintomáticas en reumatología pediátrica. En: Guerrero-Fdez J. Cartón Sánchez A. Barreda Bonis A. et al. Manual de Diagnóstico y Terapéutica en Pediatria. Hospital La Paz. 6ª edición. Madrid: Panamericana; 2017. P 2103-2110.
- Antón J, García MLG, Pastrana DG, Murias S, Marcos LG, et al. Protocolos diagnósticos y terapéuticos en Reumatología Pediátrica. Serie Protocolos AEP. Asociación Española de Pediatría y Sociedad Española de Reumatología Pediátric [internet] 3.ª ed. 2020 [Citado 20 dic 2020]. P115-128, 141-195. Disponible en: https://www.aeped.es/documentos/protocolos-reumatologia-0
- Vymetal J, Skacelova M, Smrzova A, Klicova A, Schubertova M, Horak P, et al. Emergency situations in rheumatology with a focus on systemic autoimmune diseases. Biomed Pap. 2016;160(1):20-9.
- Enders FB, Bader-Meunier B, Baildam E, Constantin T, Dolezalova P, Feldman BM, et al. Consensus-based recommendations for the management of juvenile dermatomyositis. Ann Rheum Dis. 2017;76(2):329-40.
- Silva CA, Aikawa NE, Pereira RMR, Campos LMA. Management considerations for childhood-onset systemic lupus erythematosus patients and implications on therapy. Expert Rev Clin Immunol. 2016;12(3):301-13.
- Malattia C, Martini A. Paediatric-onset systemic lupus erythematosus. Best Pract Res Clin Rheumatol [Internet]. 2013 [citado 26Dic 2020];27(3):351-62. Disponible en: http://dx.doi.org/10.1016/j.berh.2013.07.007
- Arıcı ZS, Batu ED, Ozen S. Reviewing the Recommendations for Lupus in Children. Curr Rheumatol Rep. 2015;17(3).
- Pediamecum. Asociación Española de Pediatria [internet]. 2015 [consultado 15 enero 2021]. Disponible en https://www.aeped.es/comite-medicamentos/pediamecum